作者/講者: 張鈞鎧 醫師
整理: 吳如臻 醫師
校稿: Ian YC Chen, MD
上次校閱: 2018/07/23
很高比例的內科住院病人都有糖尿病,血糖調整及用藥沒有標準答案,但可以提供一個正確的方向。
首先要了解病人平時血糖的控制狀況及用藥,以及篩檢糖尿病併發症,驗 microalbuminuria, 糖尿病視網膜病變、神經學檢查等等。
控制血糖可分為 OHA (oral hypoglycemic agent) 及 insulin 兩種方式。
OHA 的 onset 較慢,通常緩不濟急 (metformin, DPP-4 inhibitor, SGLT-2 inhibitor 約 1 週、Sulfonylureas 約 1-2 天,TZD 約數週),因此若須短時間內改善血糖,只能使用胰島素。
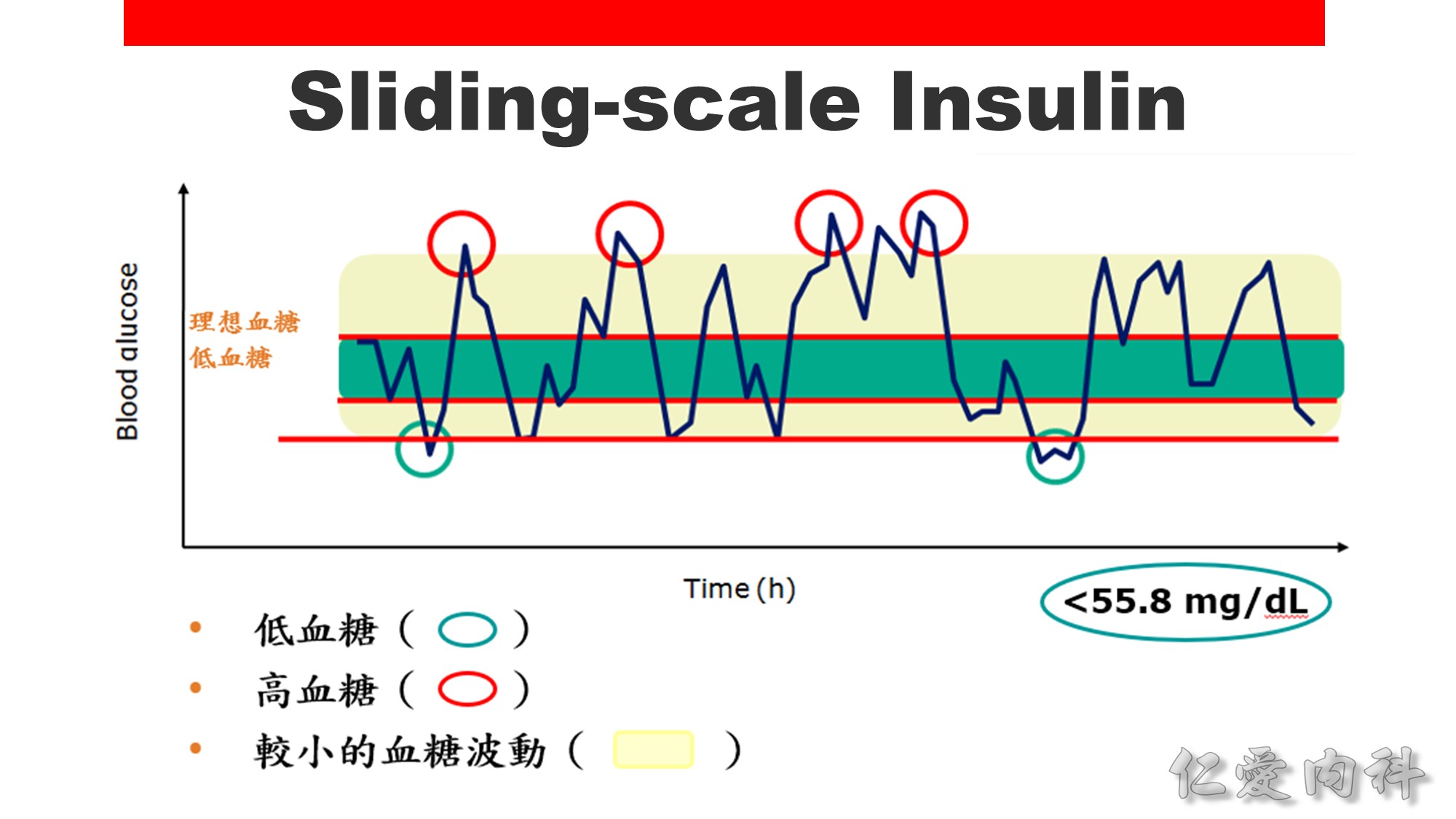
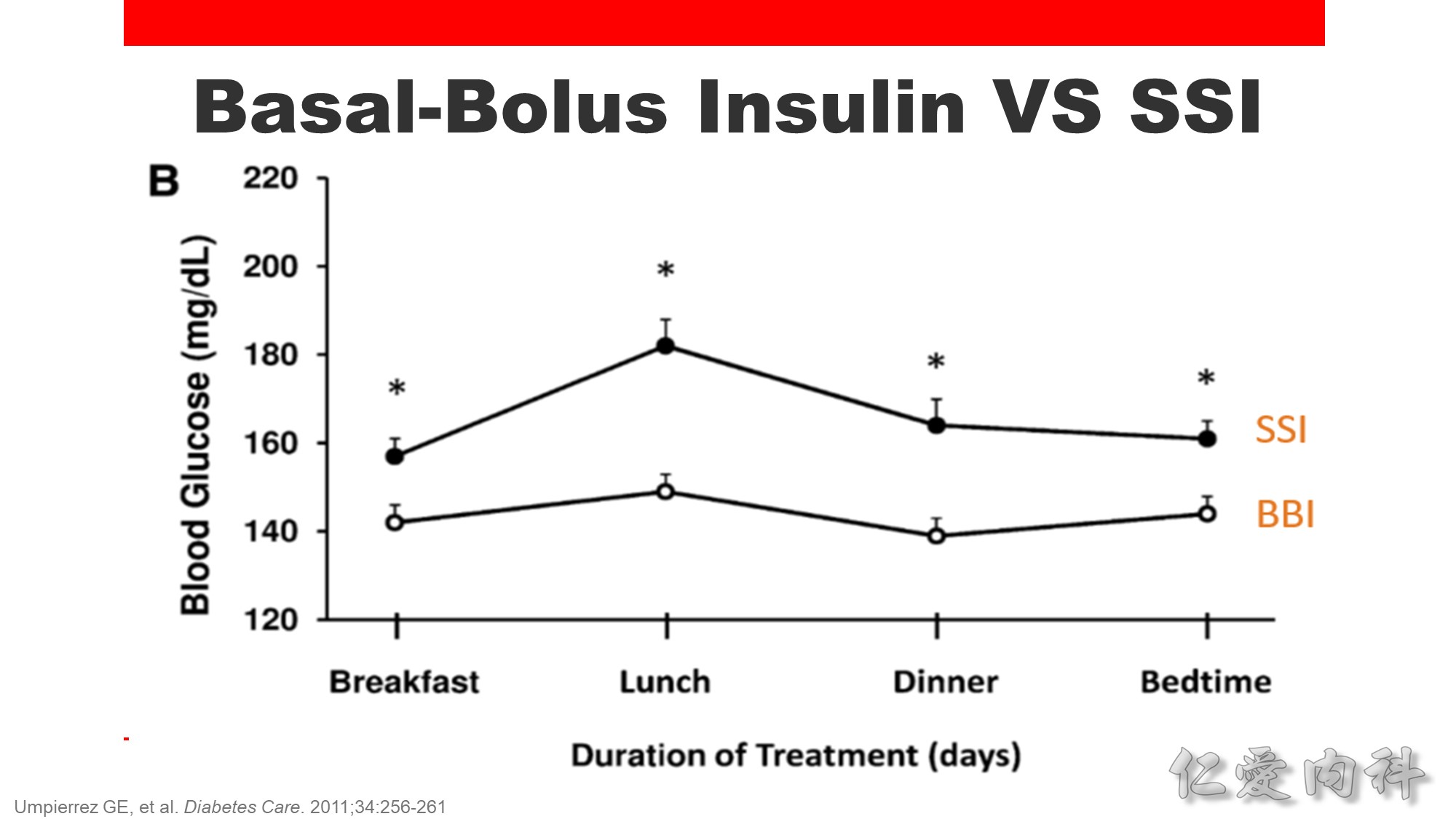
胰島素注射分為 basal bolus 及 sliding scale 兩種方式。
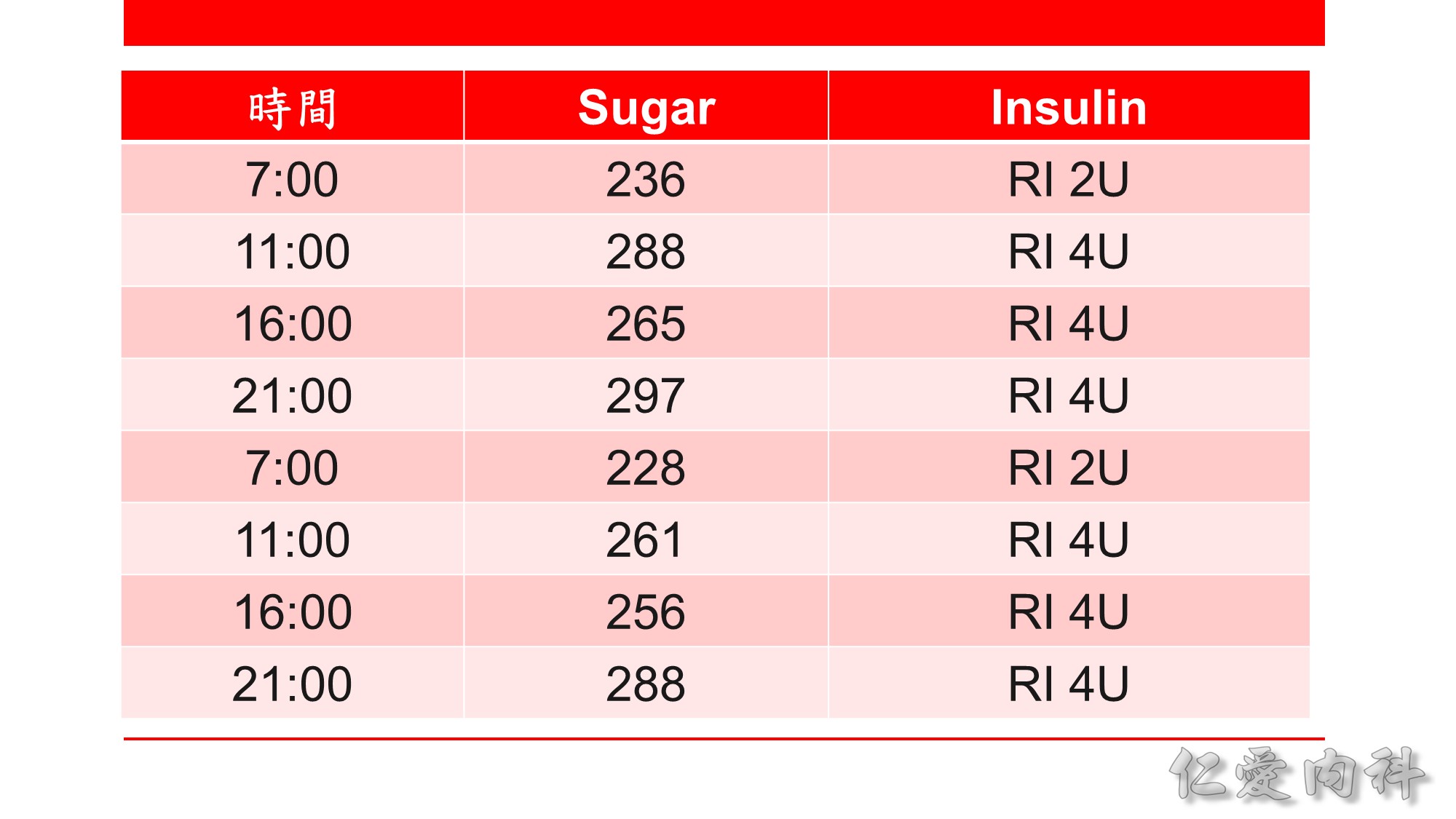
Sliding scale 的缺點是一直在追病人的血糖,血糖已經高了才給藥,因此血糖的高低起伏會很大,造成可能的高低血糖併發症。
如果初步病人的血糖不高,也不了解病人的血糖狀況,可先用 sliding scale 觀察幾天,但如果病人的血糖一開始就非常高,sliding scale 可能無法控制,可直接加上 basal bolus 再做調整。
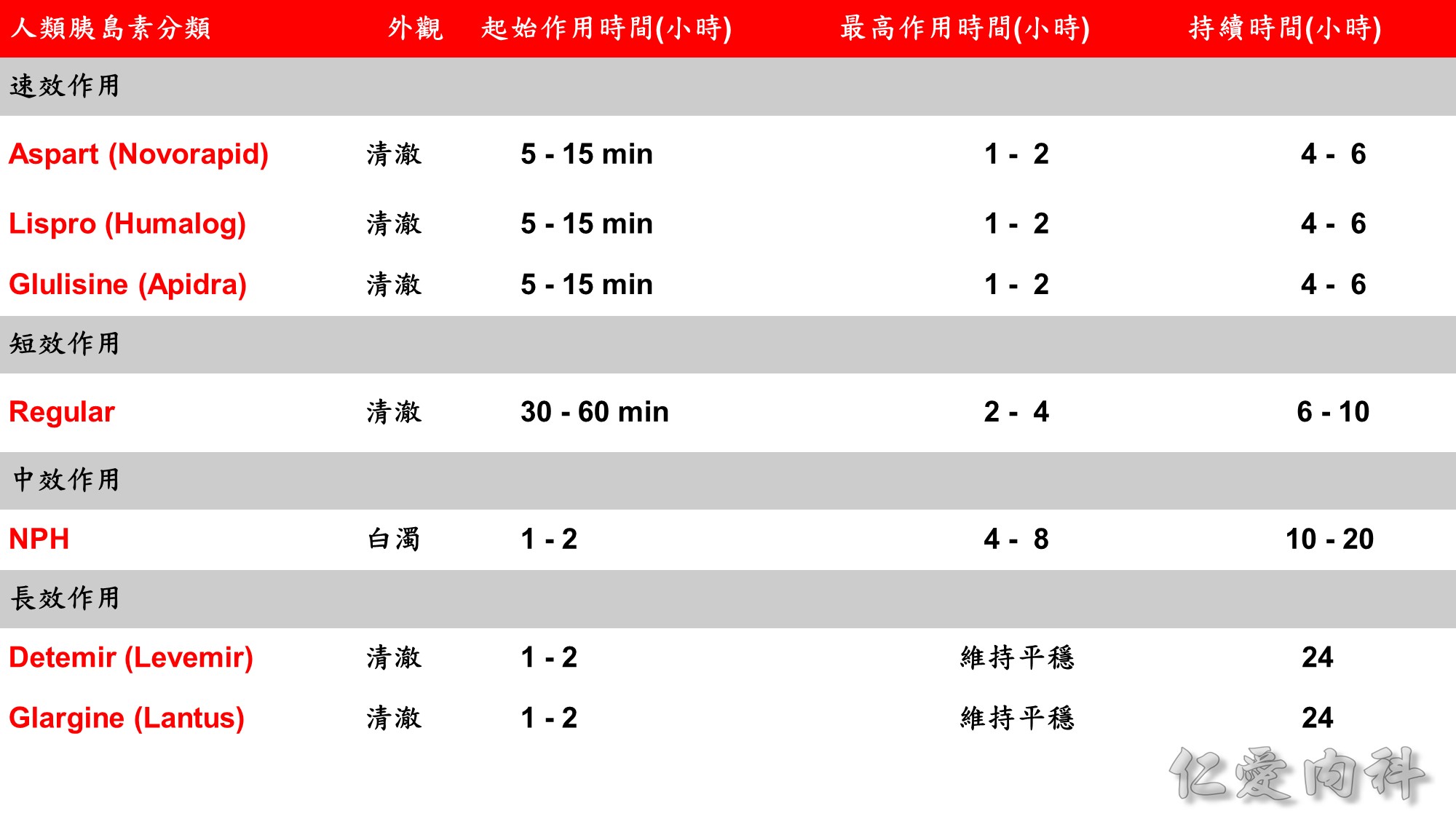
速效型胰島素打完可馬上吃飯,若沒有馬上吃飯可能導致低血糖。
RI onset 較緩慢,即使打完吃飯血糖還是會偏高,而且 duration 較長,可能在下一餐前低血糖。
NPH duration 10-20 小時,現在已經較少使用。
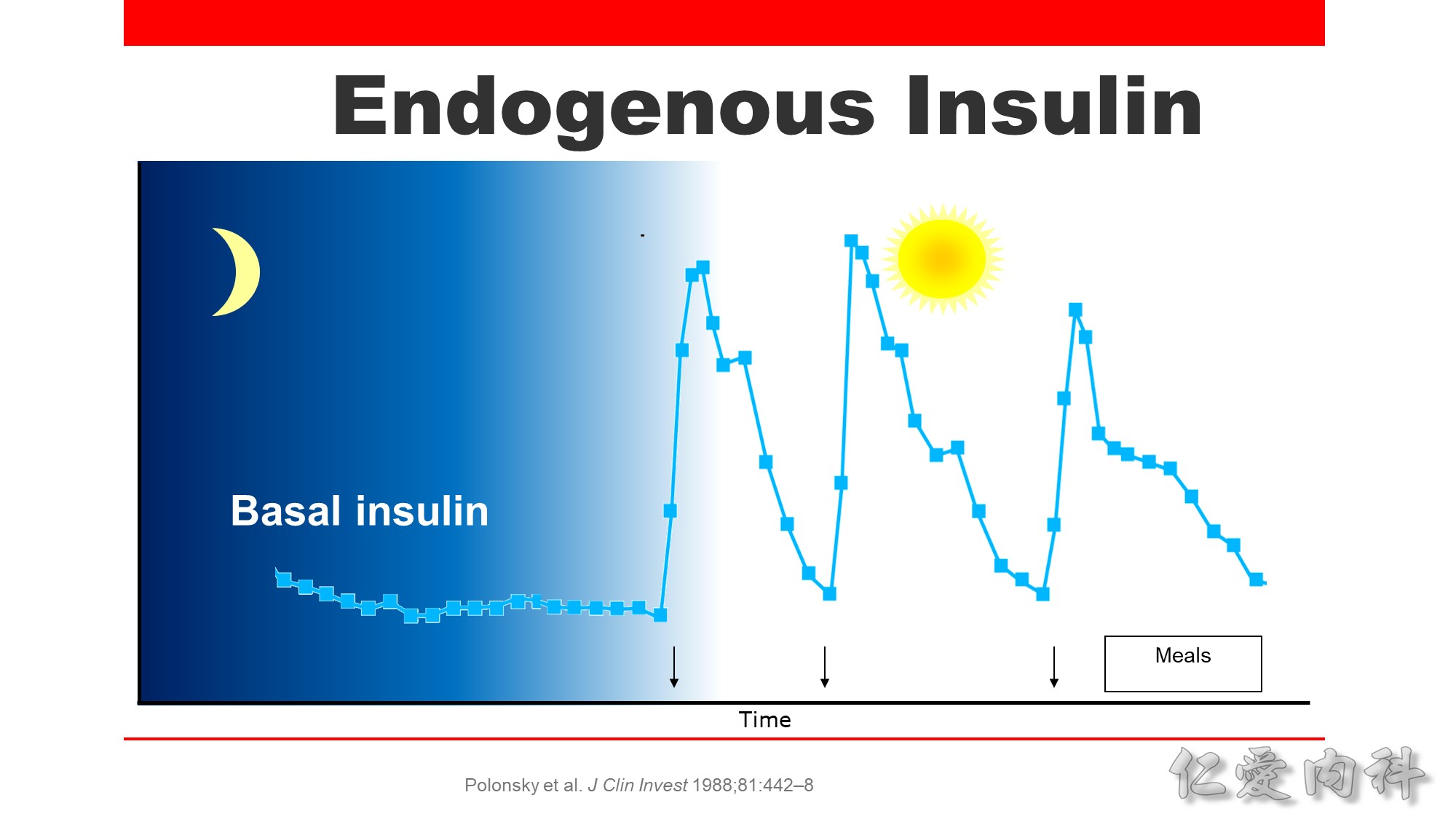
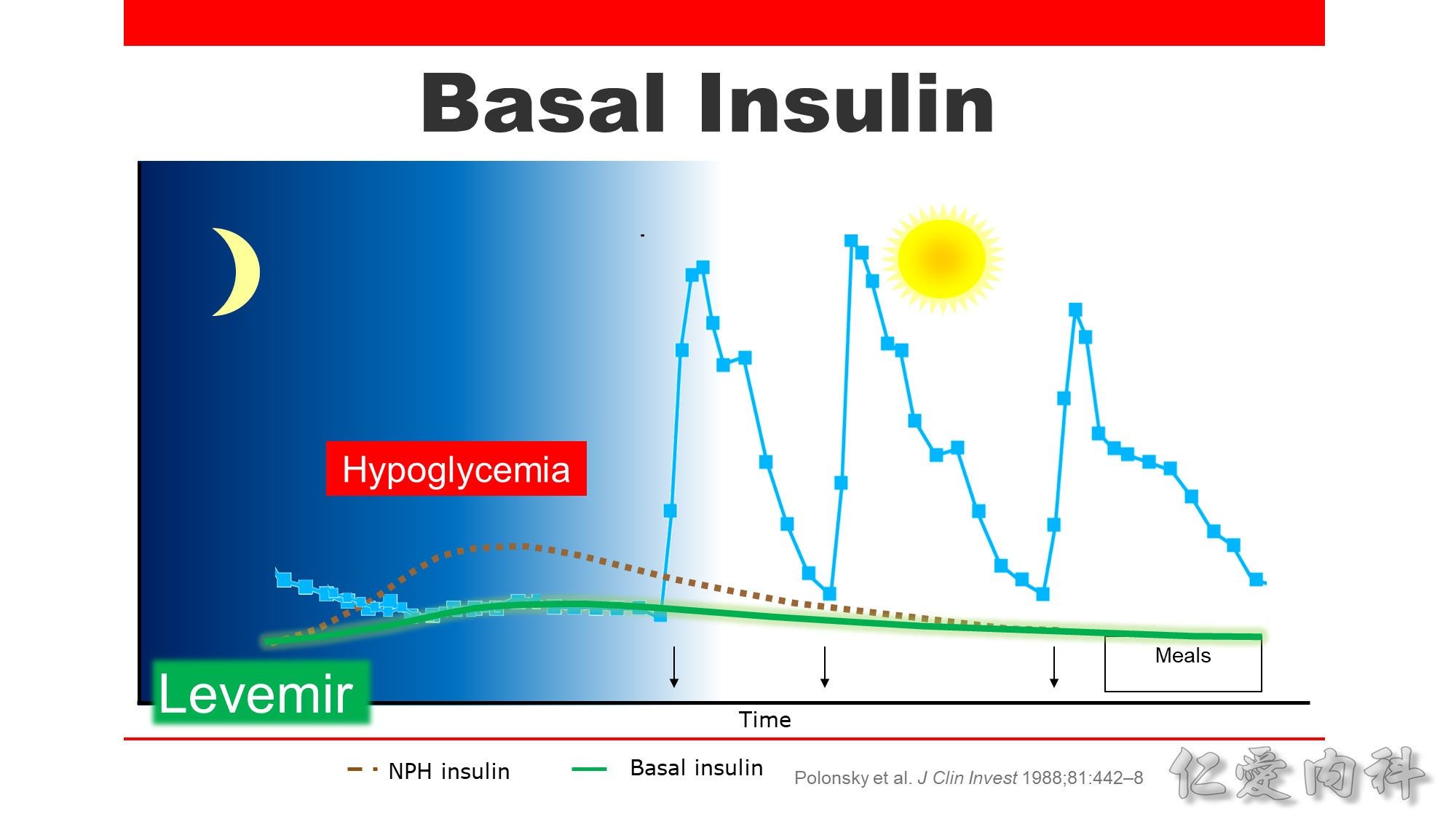
沒有進食時,仍會有肝醣新生,人體會釋放低濃度的胰島素,維持血糖穩定,此為 basal insulin 的概念。
根據 2017 ADA guideline, 第一線治療皆為 metformin, dual therapy 時其餘藥物皆可選擇。
2018 年的 guideline ,根據病人 comorbidity 而有不同藥物的先後順序。
若 HbA1C< 9%,用 monotherapy (metformin) 治療。
若 HbA1C> 9%,用 dual therapy 治療。
若 HbA1C >10 %, AC sugar> 300, 或有糖尿病症狀,即可開始用胰島素治療。
使用 metformin 後須 3-6 個月追蹤 HbA1C,若 HbA1C >7%,則考慮 dual therapy,也要評估病人用藥的遵從性、飲食狀況。
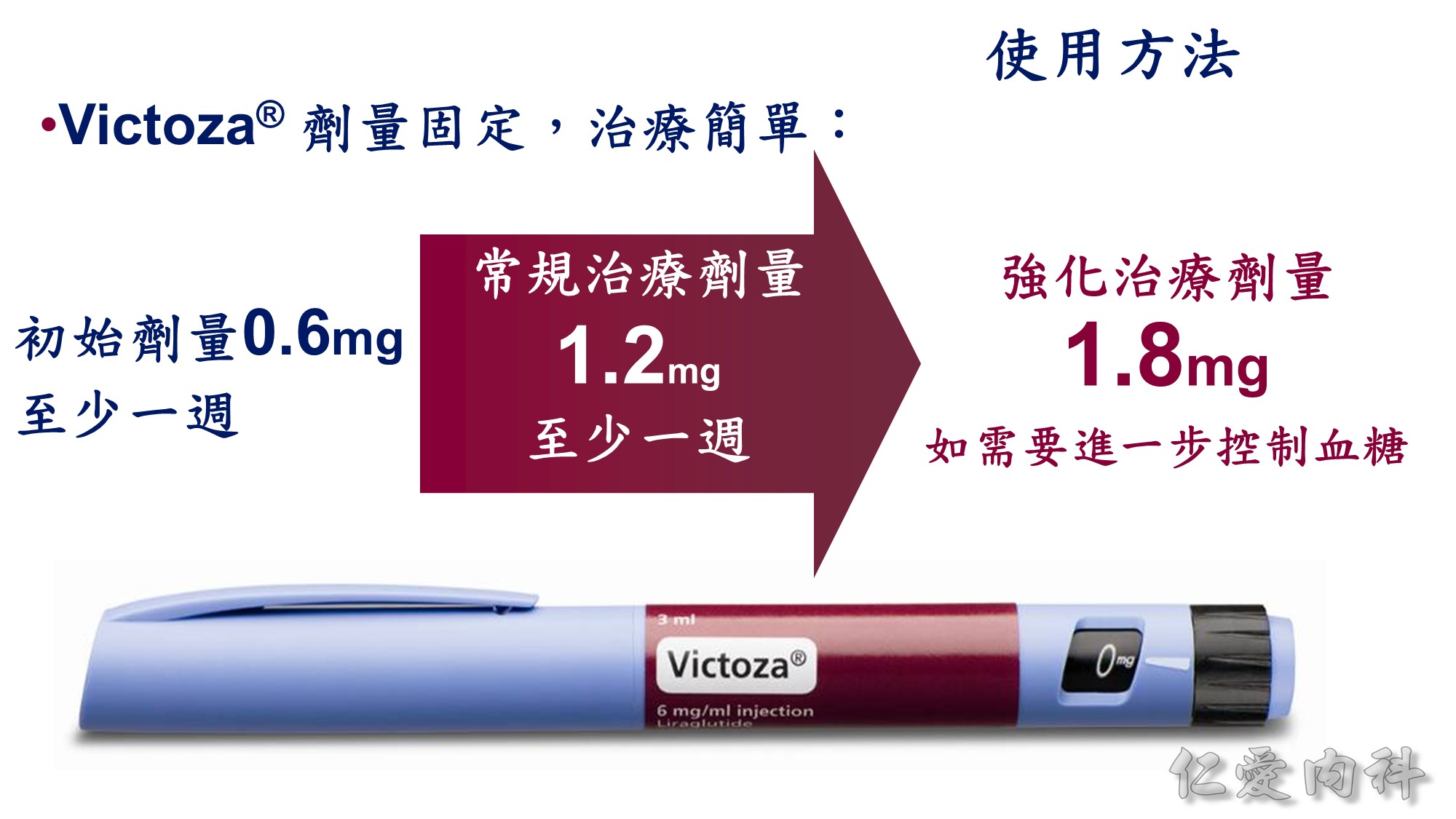
Dual therapy 時,若病人有心血管疾病,優先選擇可改善 CV outcome 之藥物,如 SGLT-2 inhibitor e.g. dapagliflozin (Farxiga ), empagliflozin (Jardiance )、liraglutide ( GLP-1 analogue, Victoza)。
當使用 triple therapy 治療時,即可開始和病人討論使用胰島素。
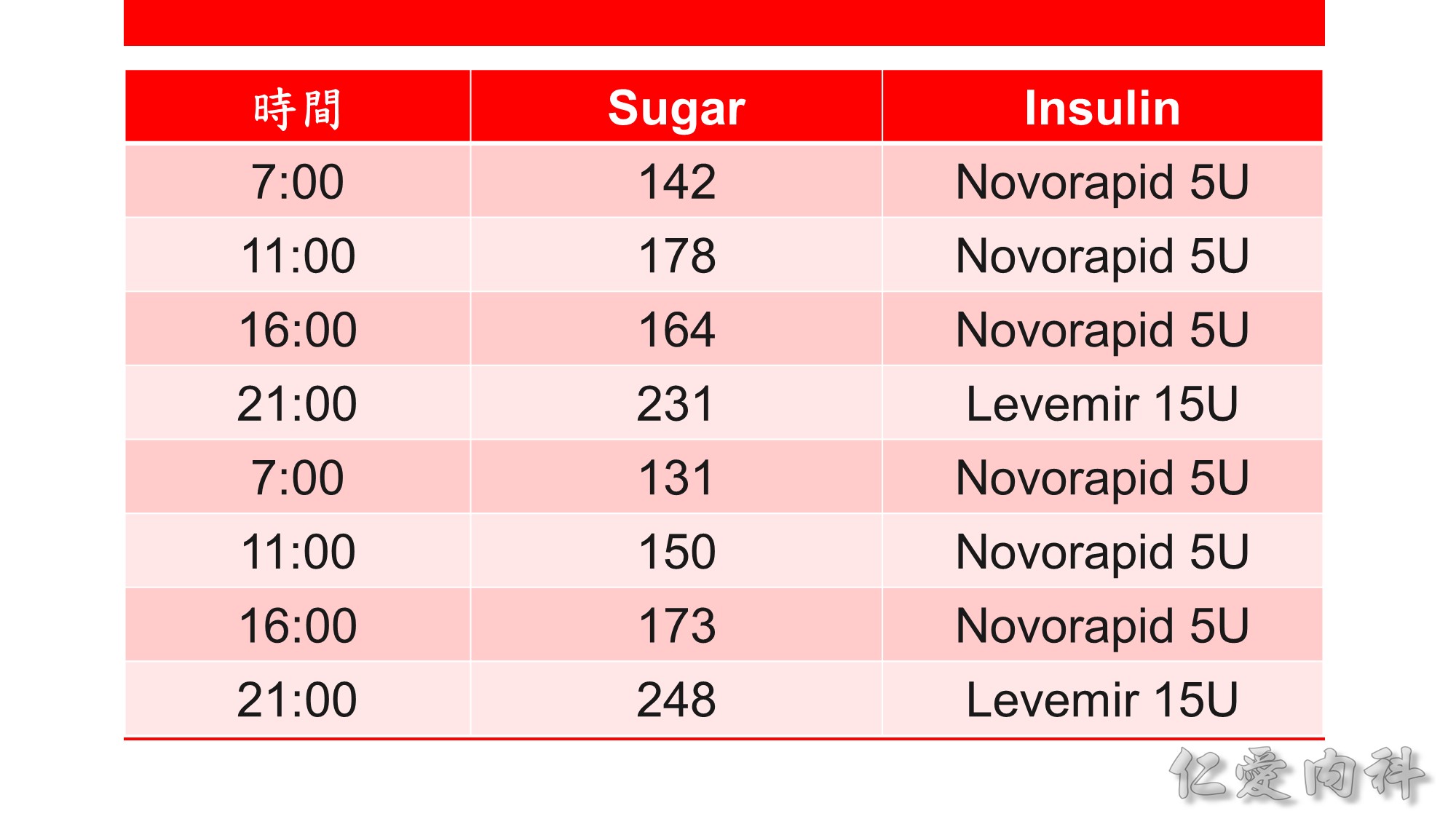
Basal insulin 是開始胰島素治療時的首選。
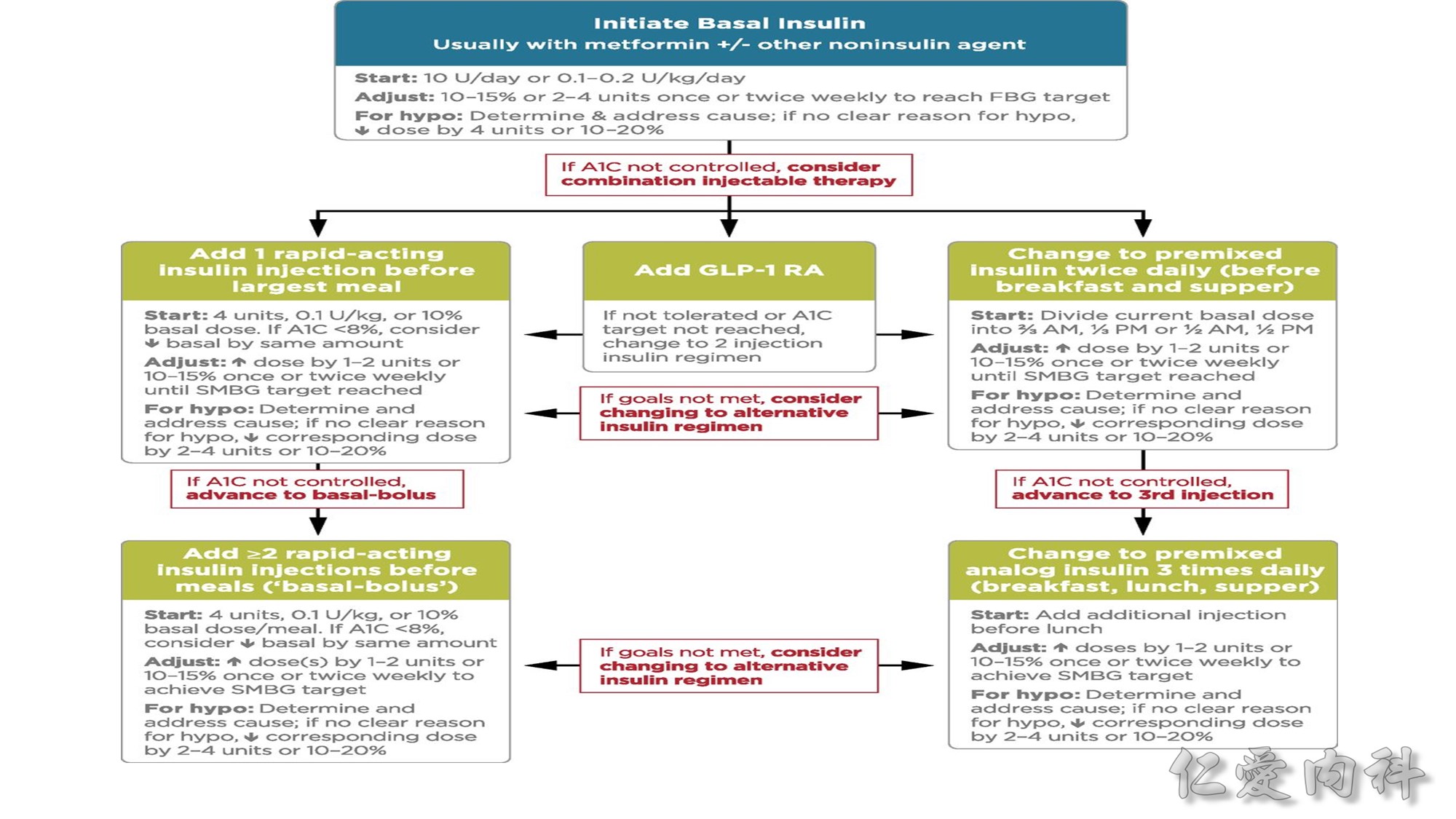
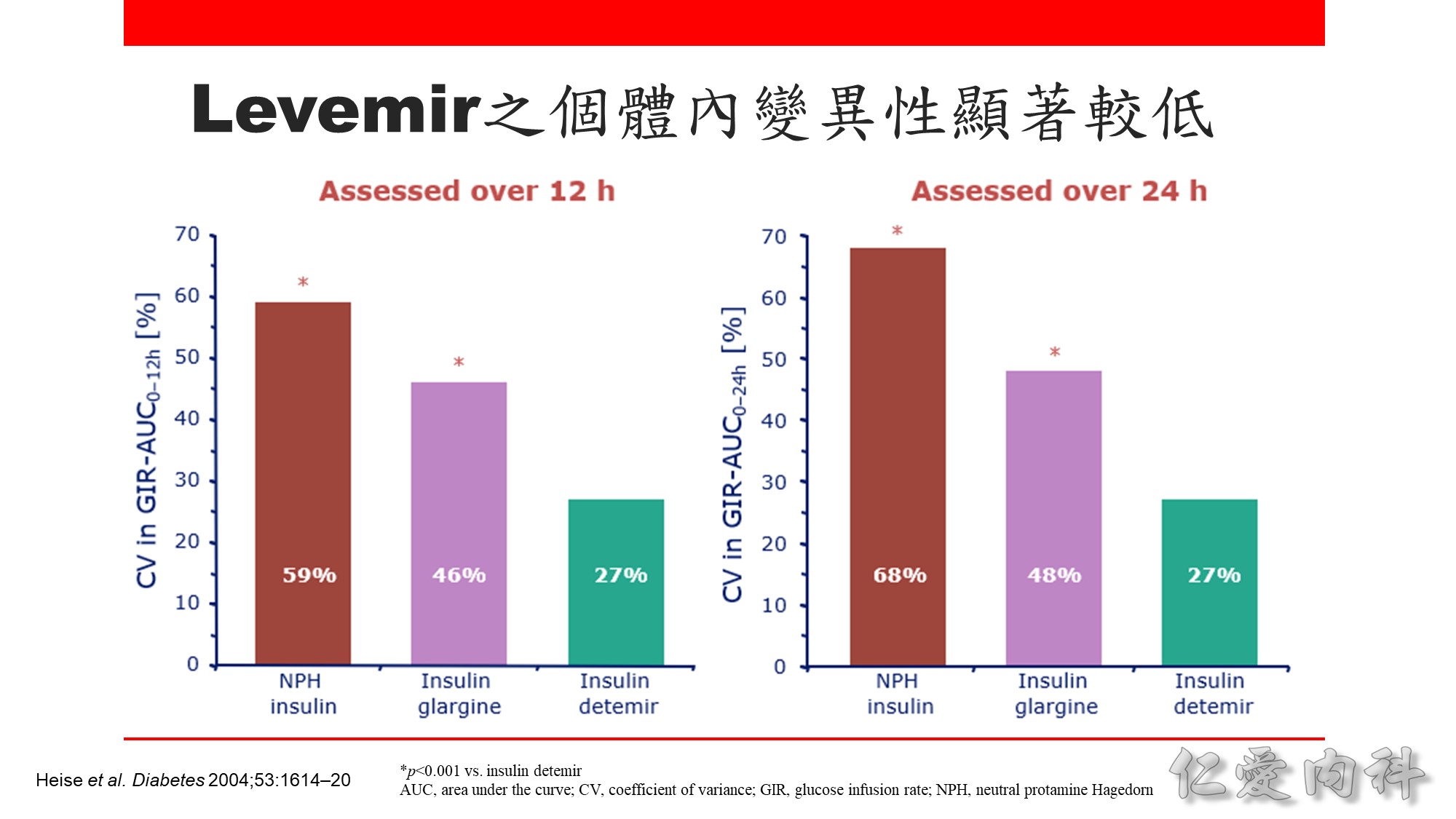
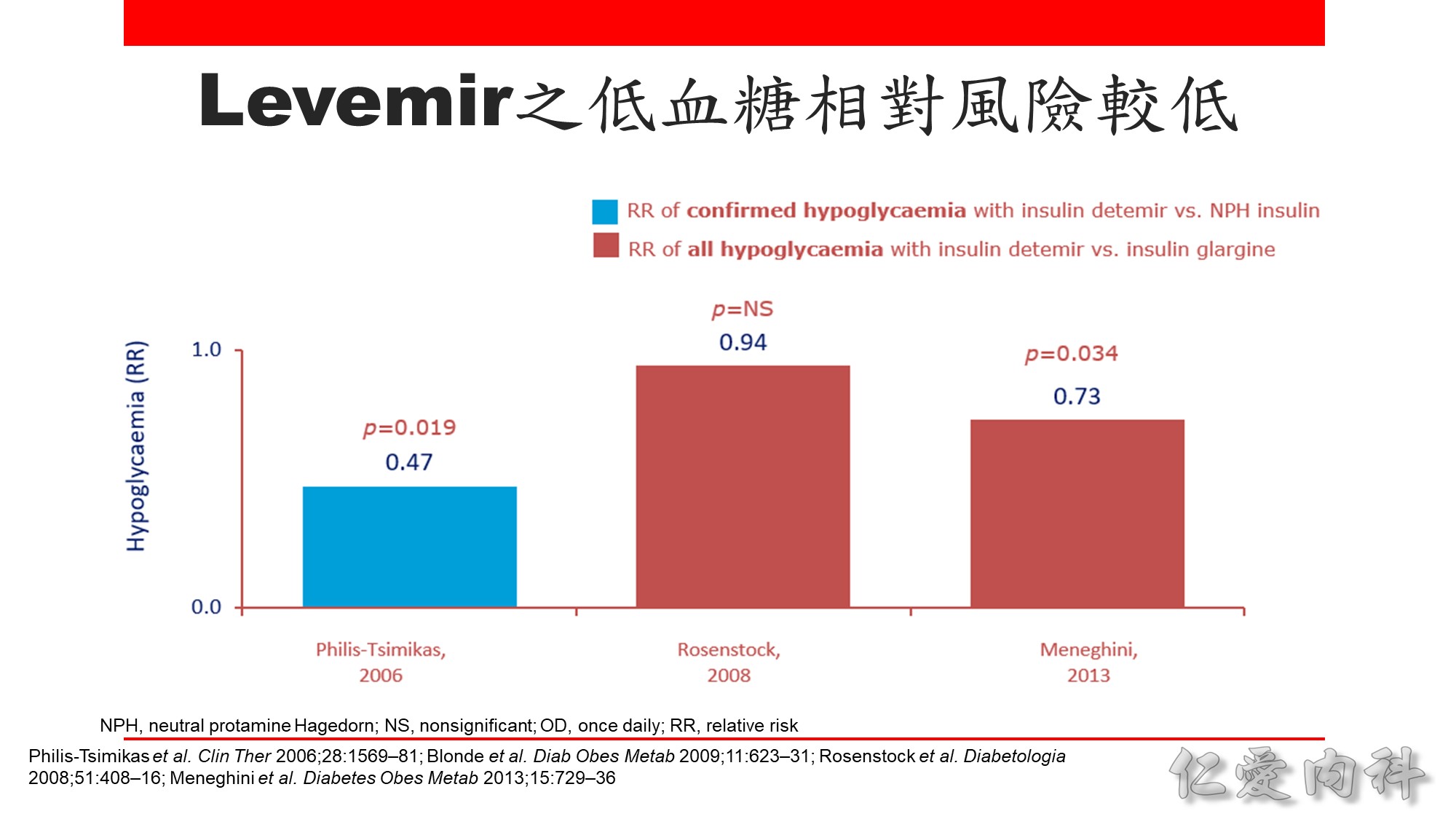
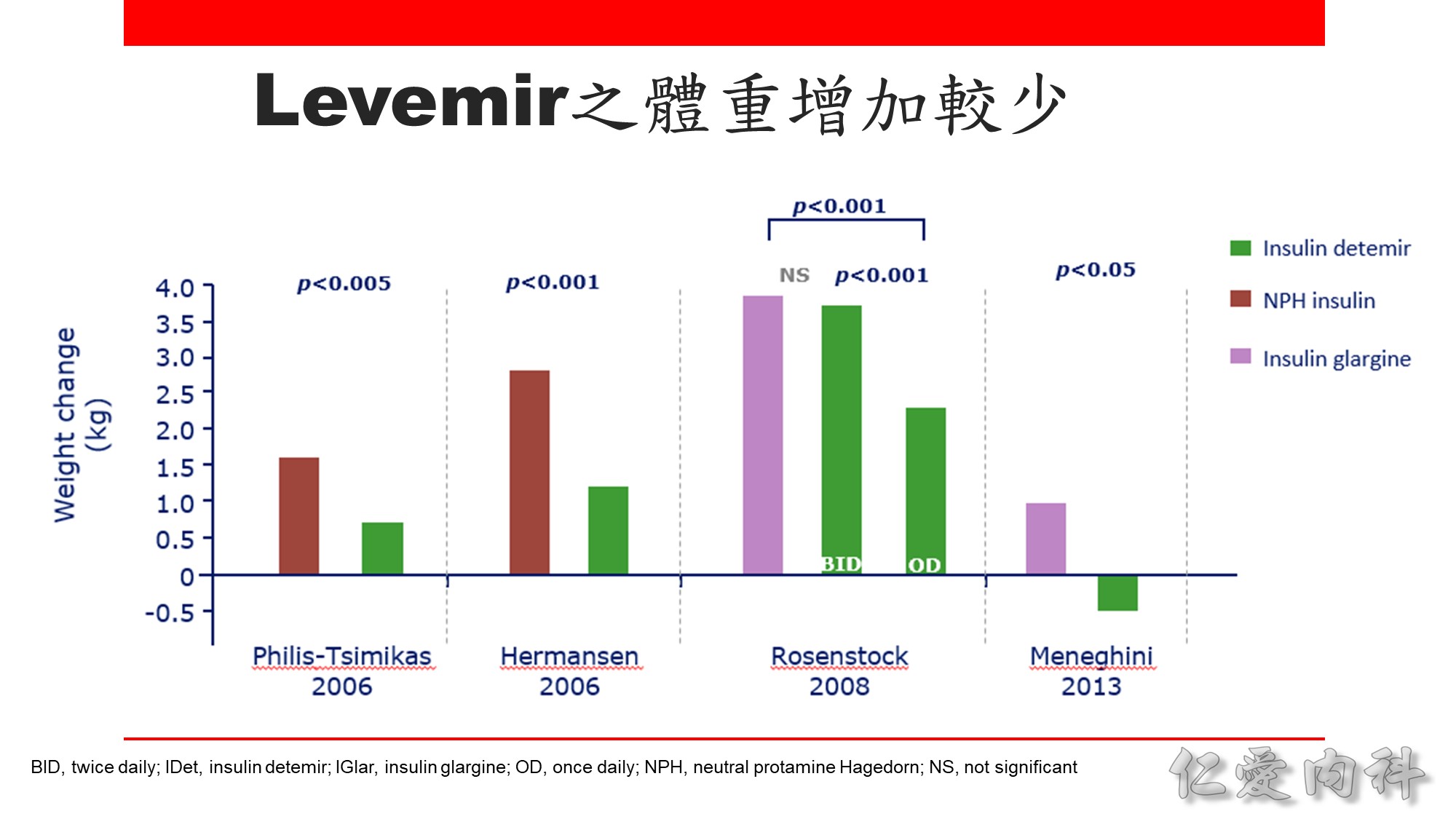
 Basal insulin 的劑量可從每天 10 單位或 0.1-0.2 U/Kg 開始,之後每週調整 1-2 次,如 Levemir, Lantus onset 較快、duration 較短,可 2-3 天調整一次劑量,Toujeo 較慢則 5 天調整一次劑量。
Basal insulin 的劑量可從每天 10 單位或 0.1-0.2 U/Kg 開始,之後每週調整 1-2 次,如 Levemir, Lantus onset 較快、duration 較短,可 2-3 天調整一次劑量,Toujeo 較慢則 5 天調整一次劑量。
Insulin Degludec (Tresiba) 為新一代長效性胰島素,藥物濃度更穩定,即使給藥時間不固定,不太會影響藥物濃度,也不易低血糖。但目前健保無給付。
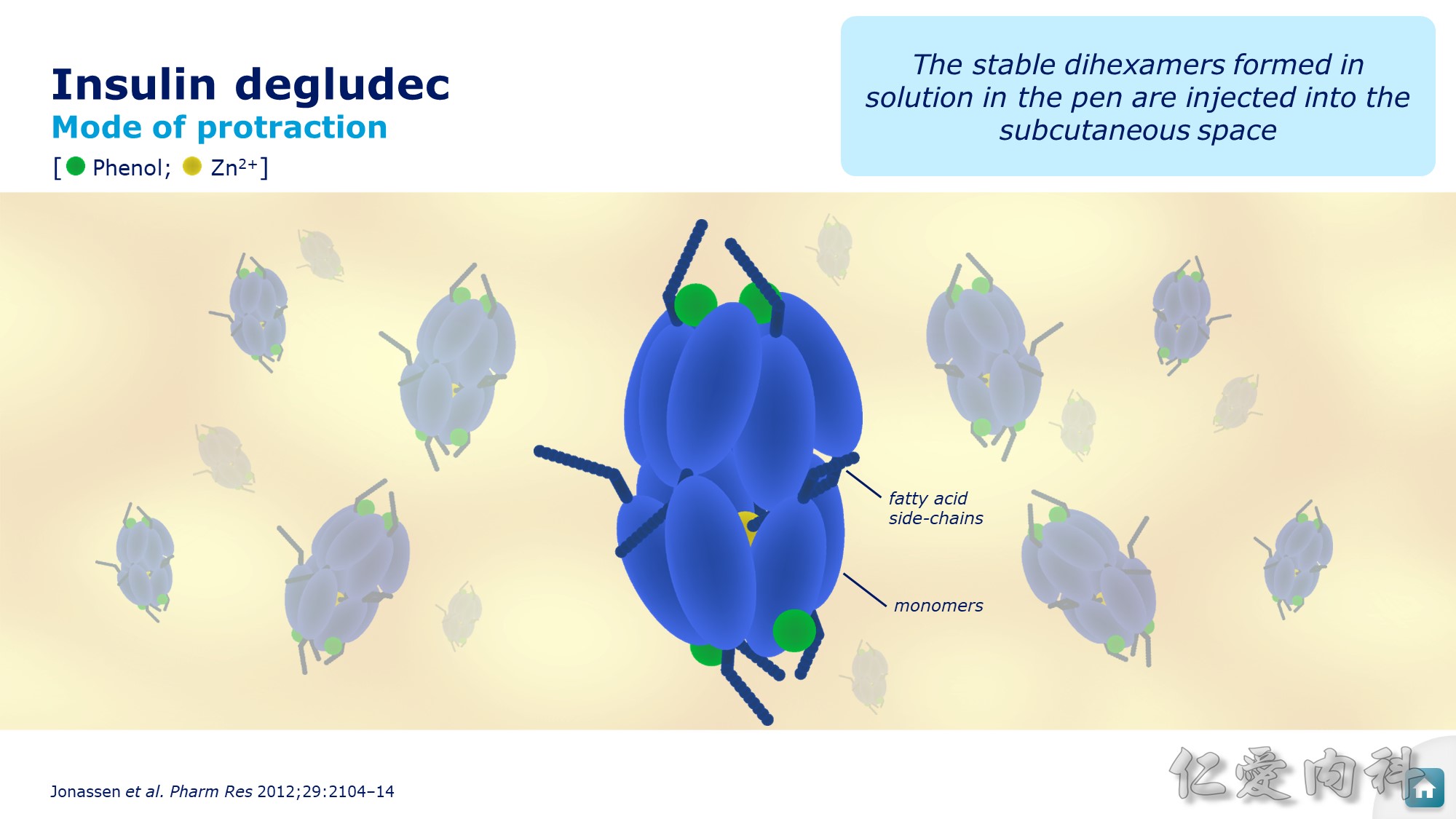
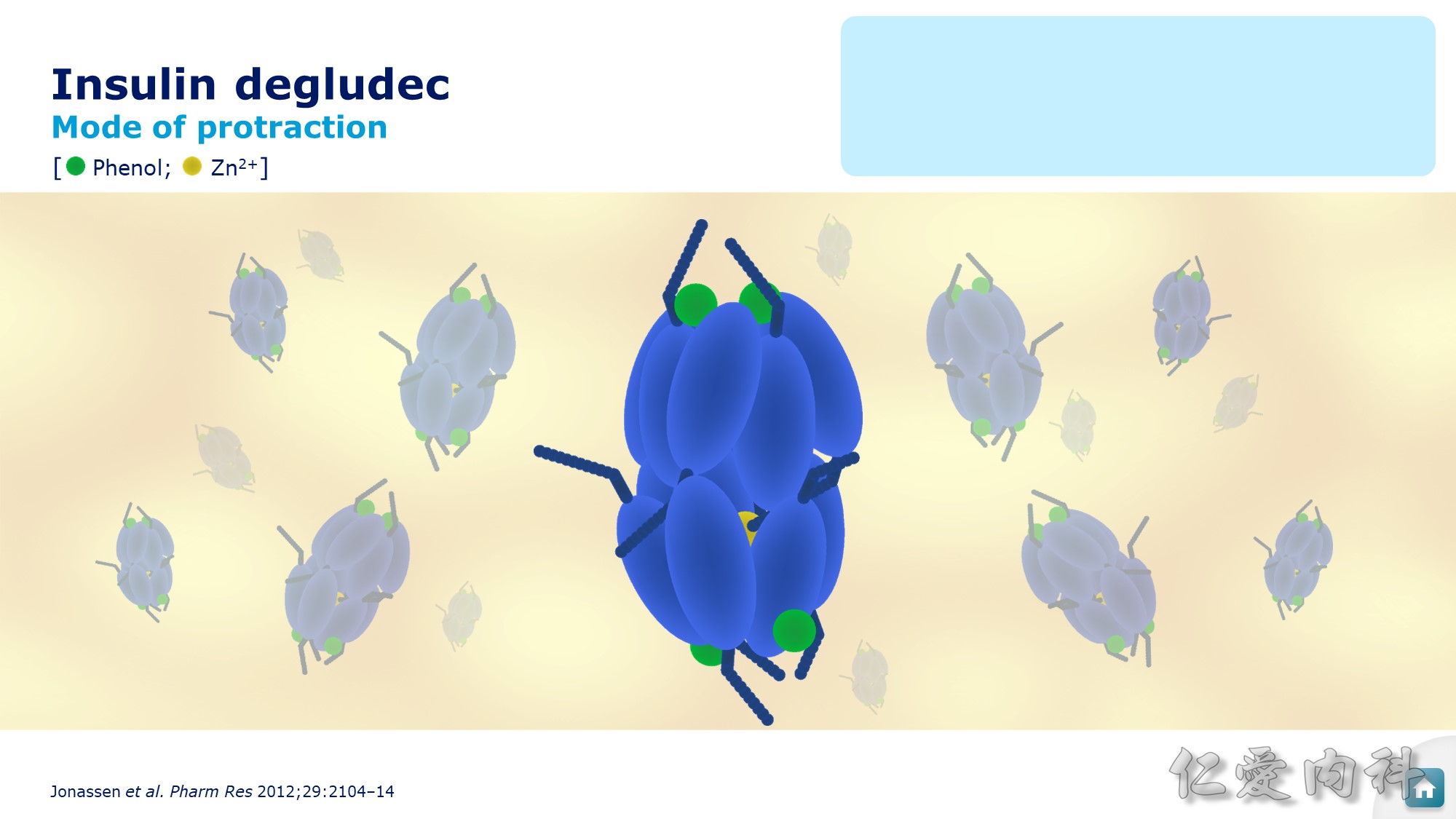
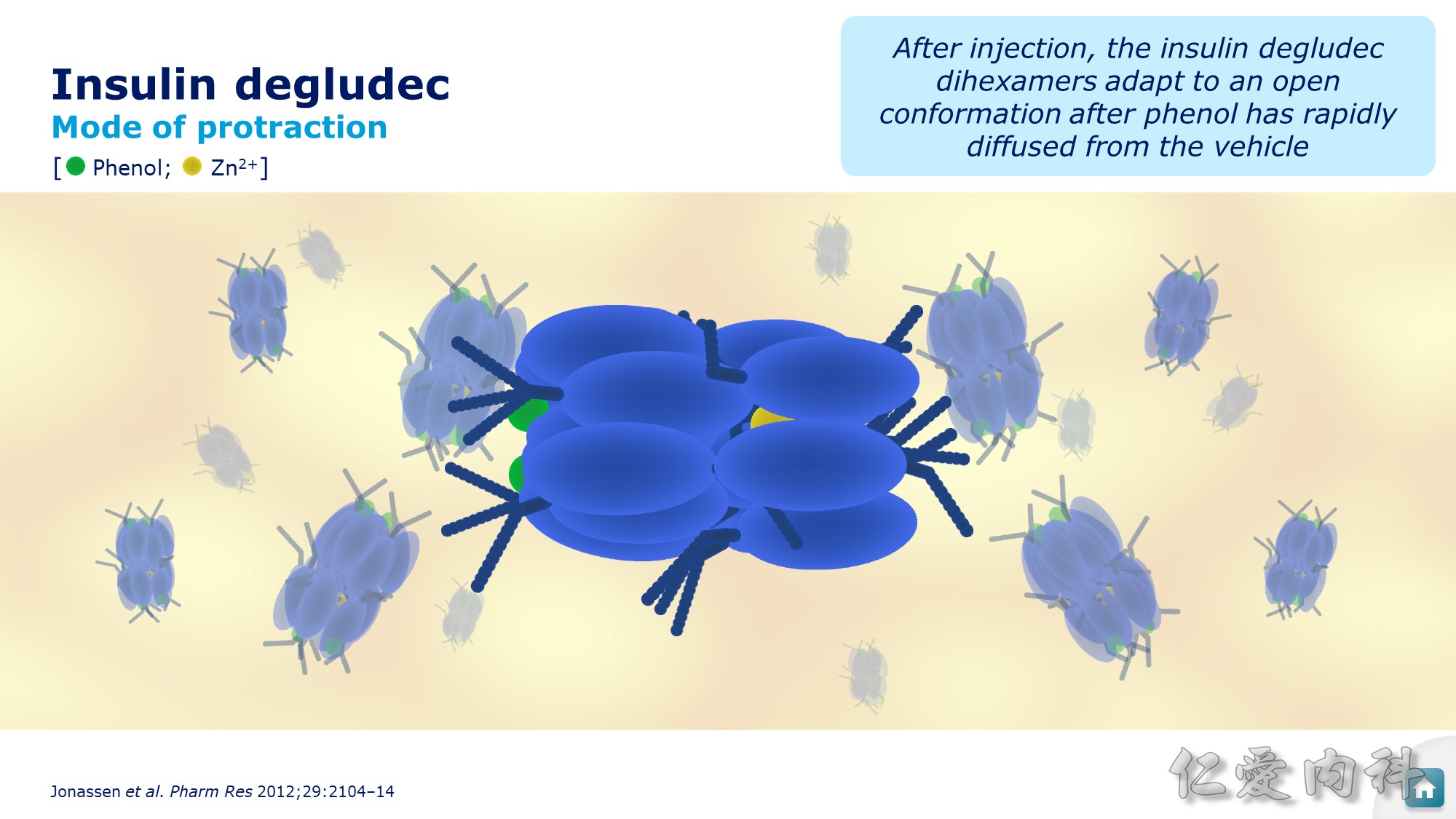
Insulin Degludec (Tresiba) 為六聚合體,在皮下會釋放出 phenol,六聚合體的結構也出現變化。
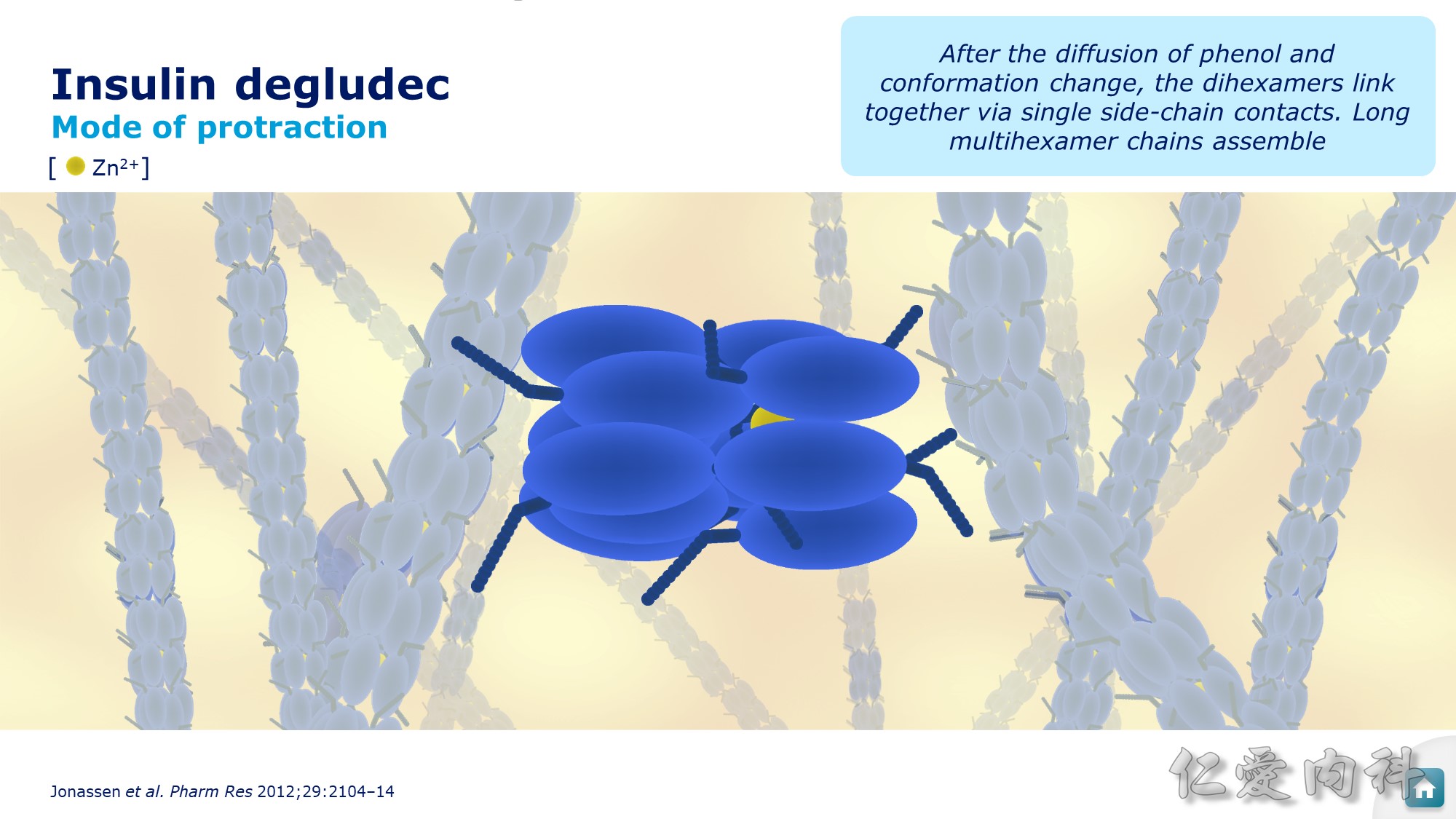
很多六聚體會聚集形成長的支鏈,在皮下的時間也更長。
 Zinc 釋放出來後,才會形成單體,才會產生胰島素的效果,更接近生理性的 basal insulin,打針時間也較彈性。
Zinc 釋放出來後,才會形成單體,才會產生胰島素的效果,更接近生理性的 basal insulin,打針時間也較彈性。
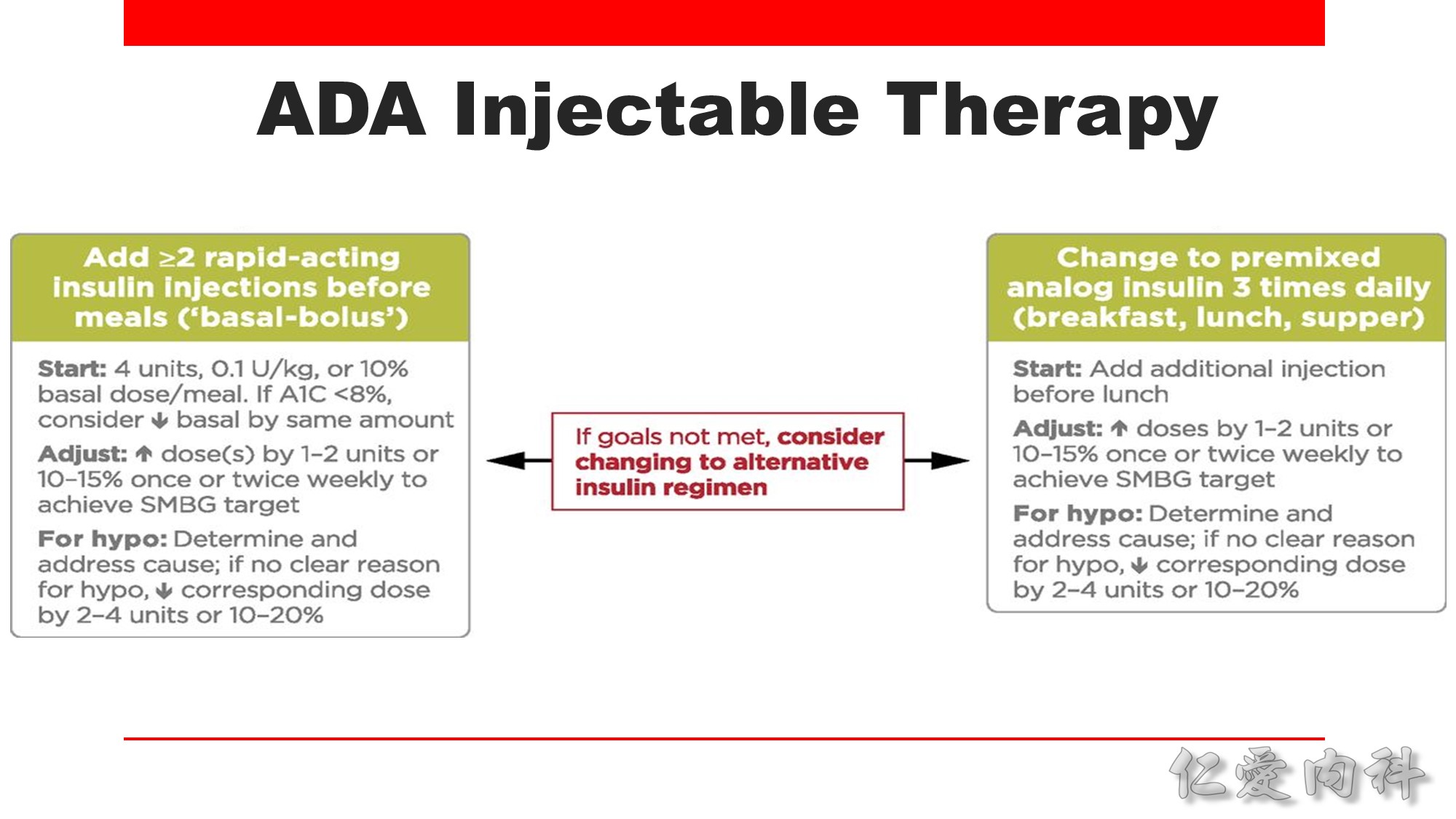
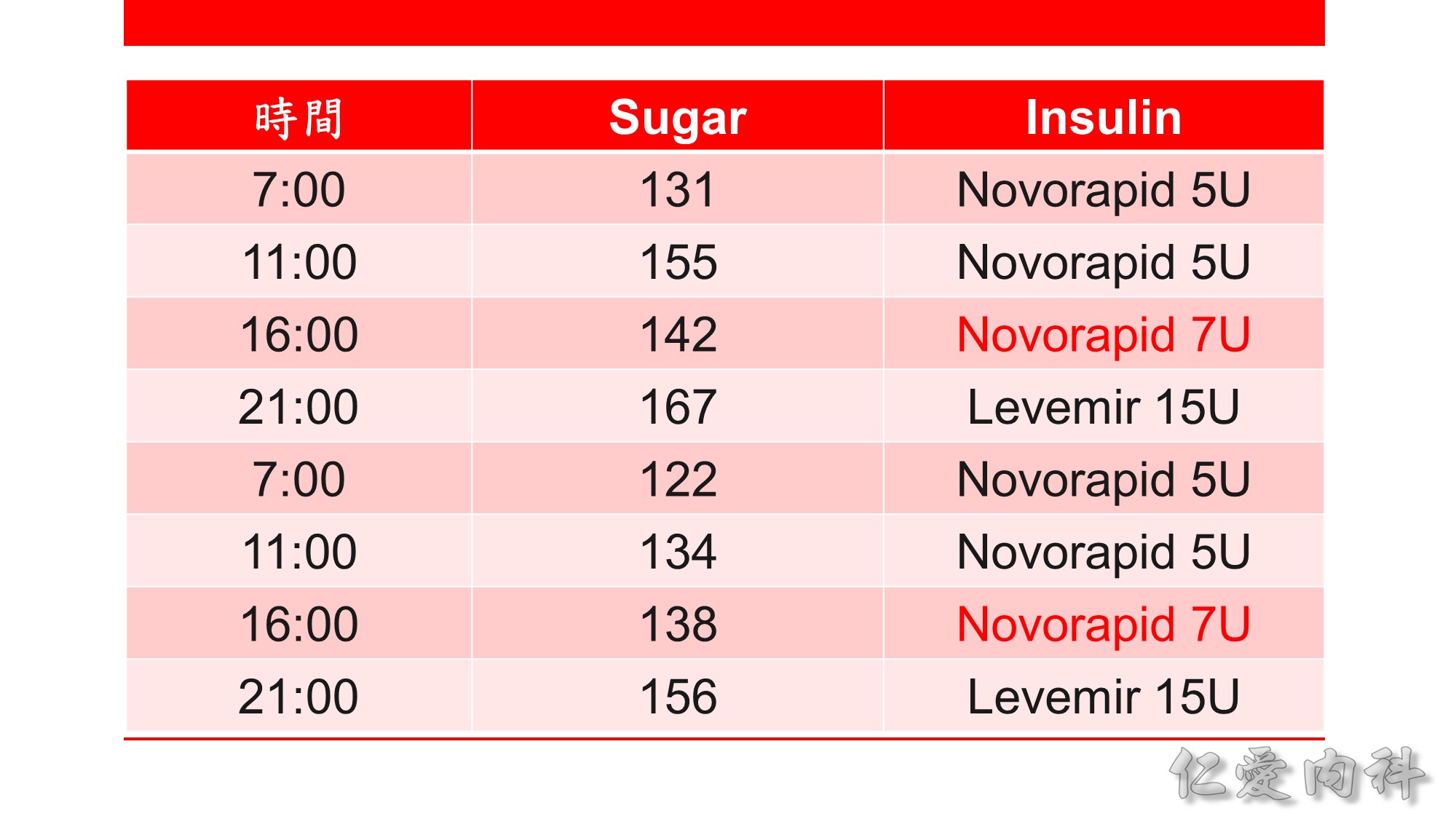
若加上 basal insulin 後,早上的空腹血糖可接受,但白天餐後血糖偏高,此時有三種作法:
1. Basal-plus regimen: 在最豐盛的一餐加上短效/ 速效胰島素
2. Pre-mix insulin: 一天打 2-3 次
3. Basal insulin 加上 GLP-1 agonist: 因 GLP-1 agonist 可抑制食慾,因此對飯後血糖也有效果。
如果血糖還是控制不好,最後可使用 basal–bolus regimen ( 一次長效、三次短效)

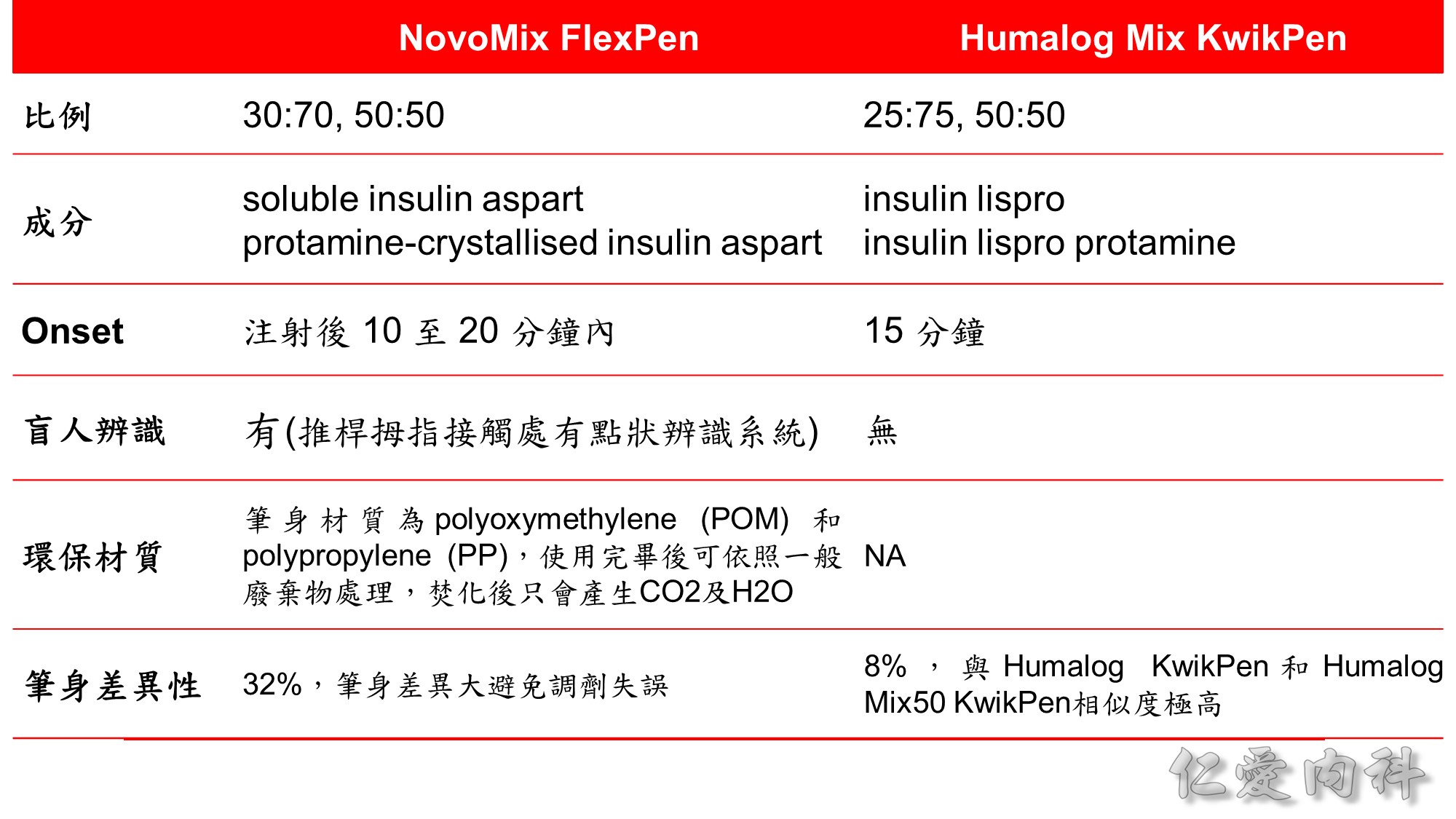 若病人飯後血糖較高,選擇短效比例較高的 pre mix insulin (50:50)。
若病人飯後血糖較高,選擇短效比例較高的 pre mix insulin (50:50)。
若病人食量很小,餐後血糖不高,選擇短效比例較低的 pre mix insulin。
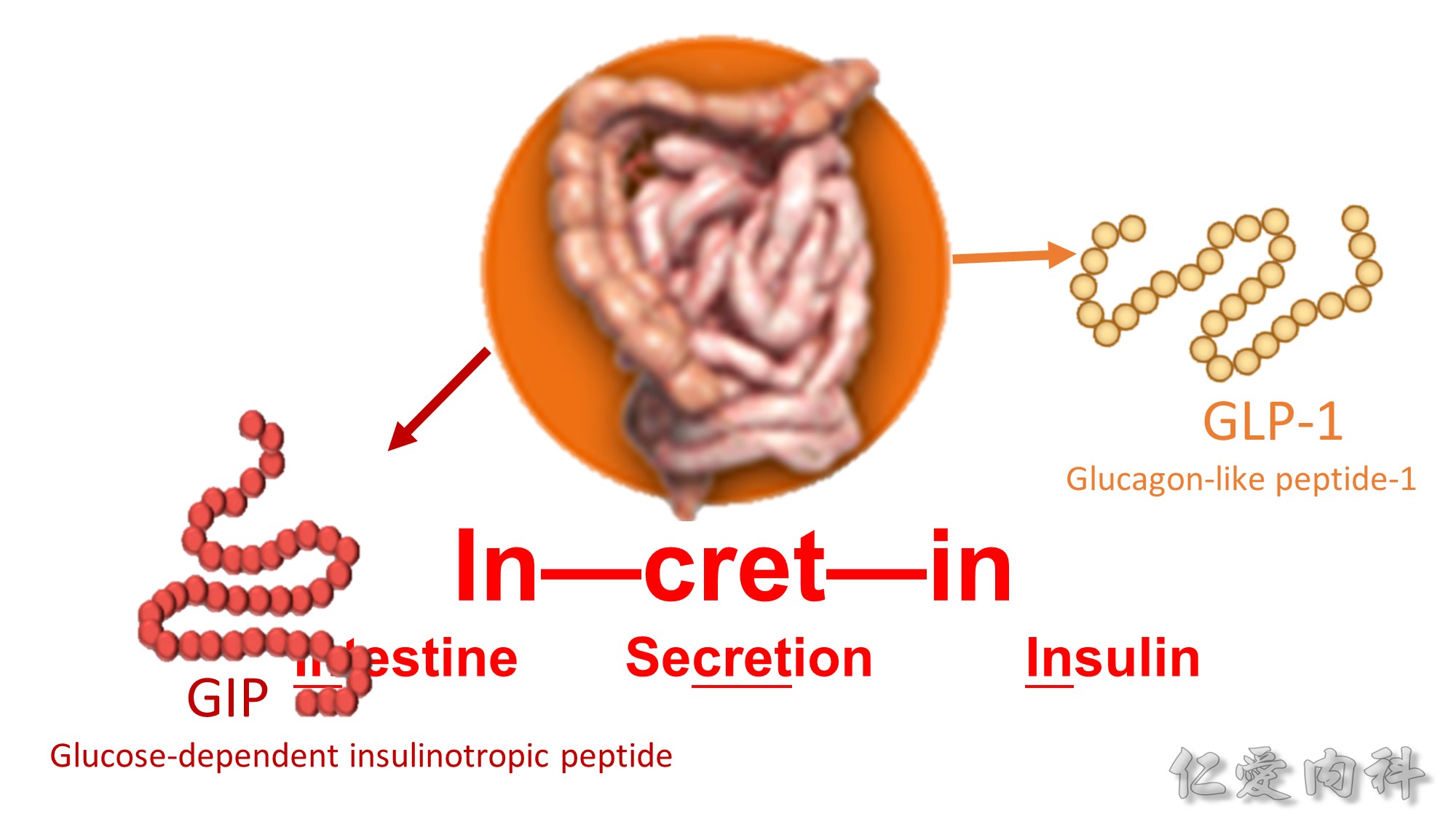
Incretin 即 intestine secretion insulin,為腸道所分泌的荷爾蒙,會刺激胰島素分泌、可分為 GLP-1 (glucagon-like peptide-1) 及 GIP (glucose-dependent insulinotropic peptide) 兩種。目前多以 GLP-1 agonist 治療。
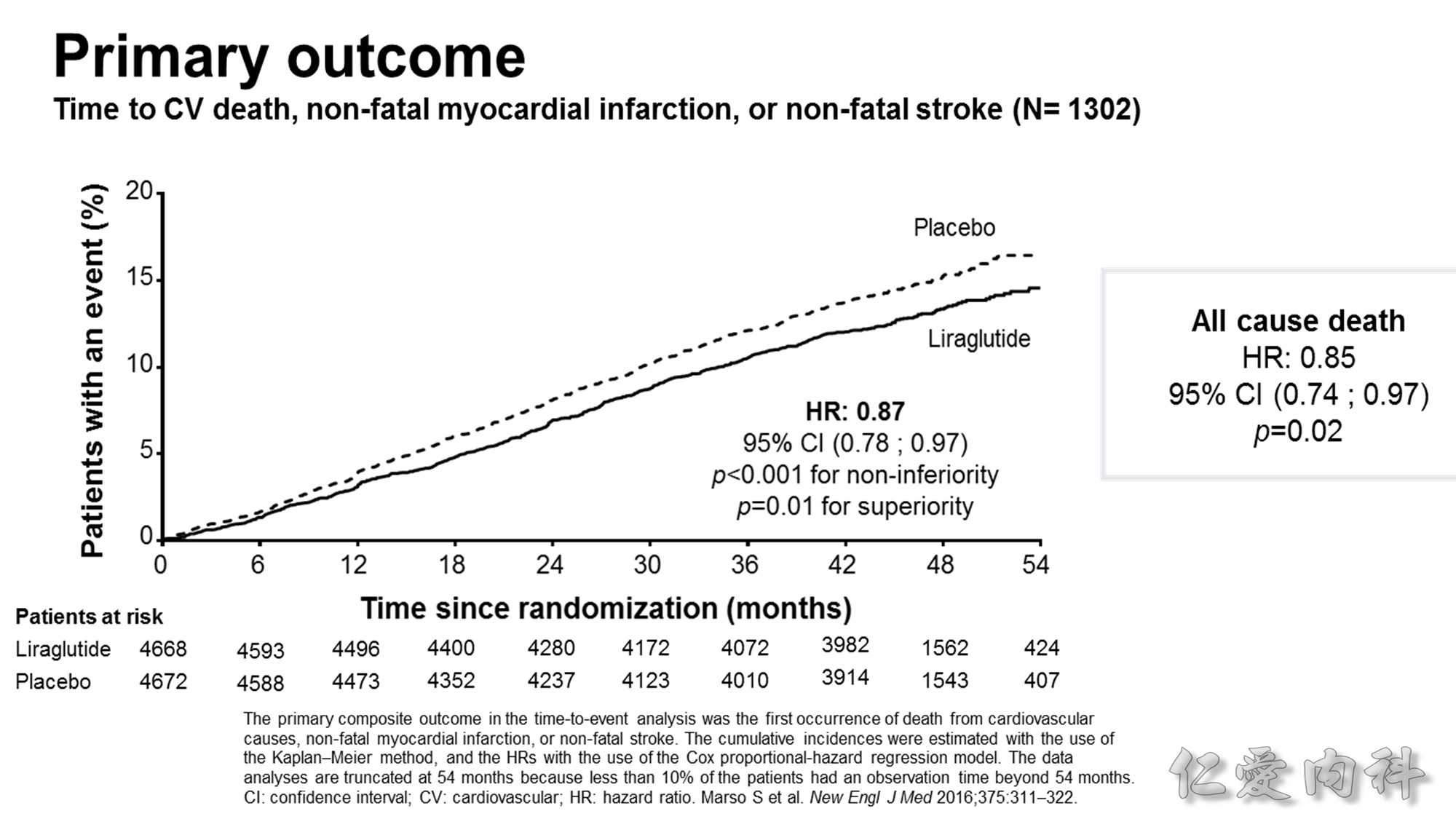
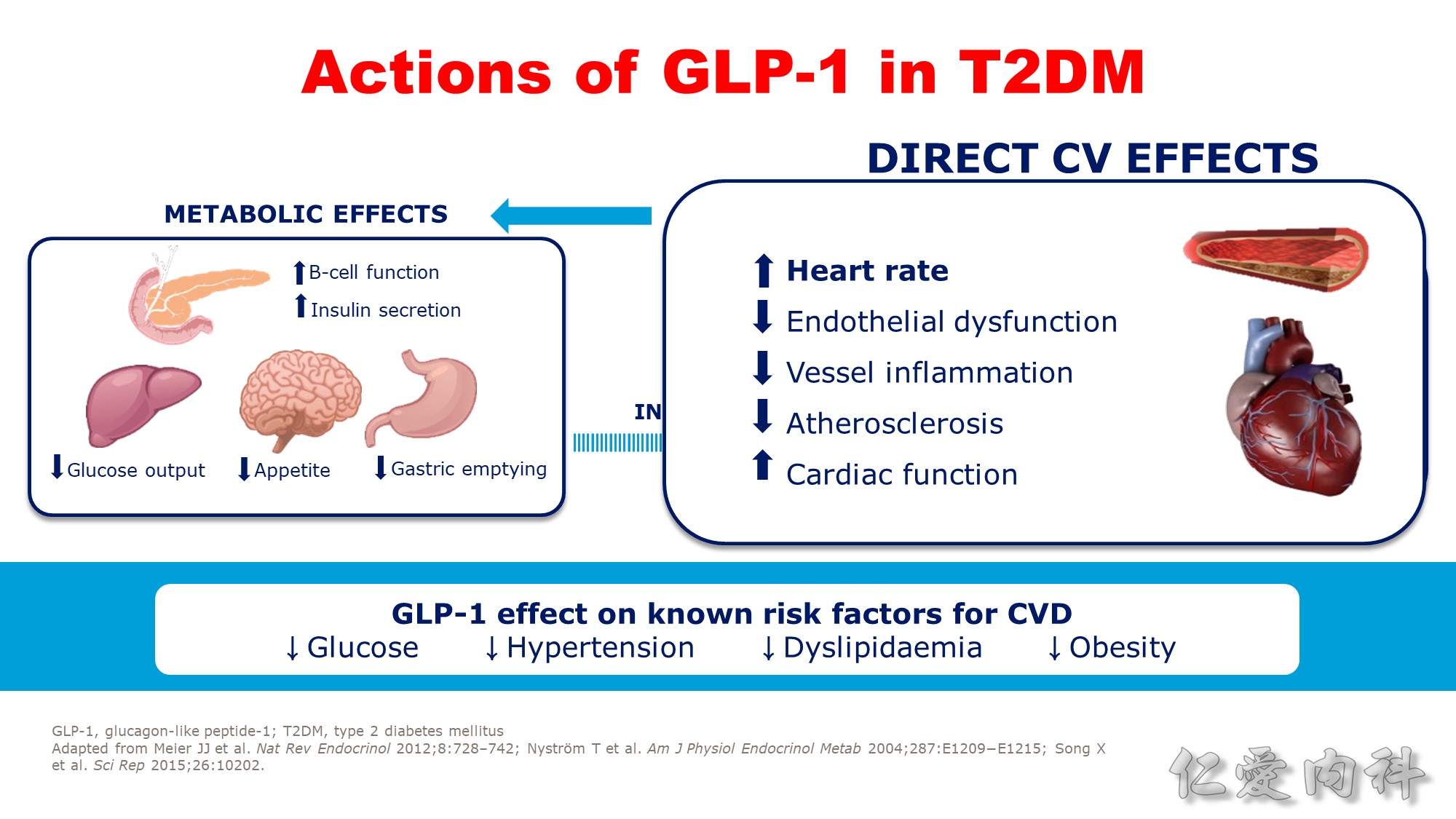 GLP-1 agonist 有 metabolic effects 及 direct cardiovascular effects,因此可改善血糖、血壓、改善 lipid profile,同時可以減重。
GLP-1 agonist 有 metabolic effects 及 direct cardiovascular effects,因此可改善血糖、血壓、改善 lipid profile,同時可以減重。
GLP-1 agonist 可減少 13 % 之 CV risk。
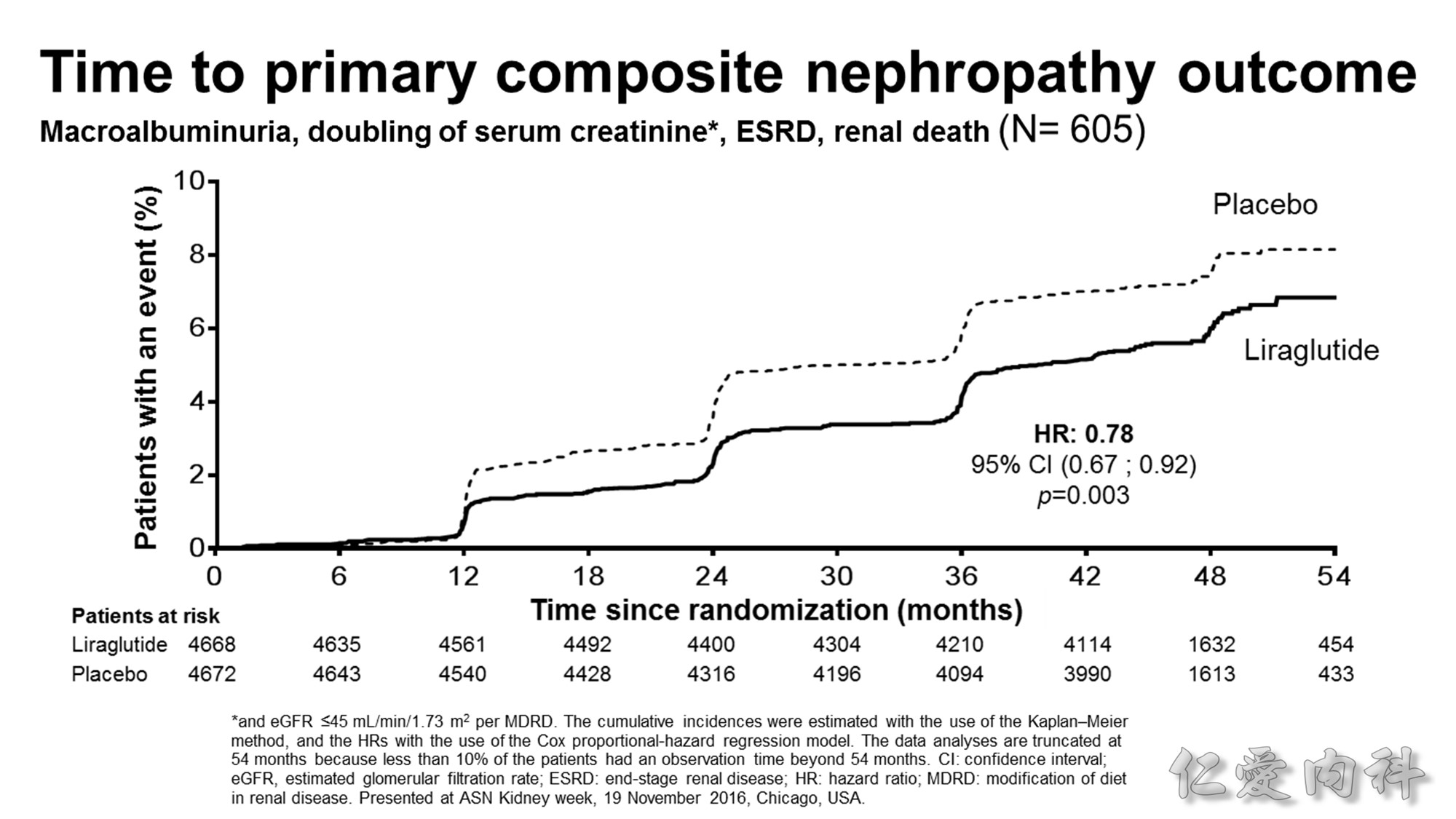
GLP-1 agonist 也可改善洗腎、腎功能惡化、尿蛋白等。
可考慮加上 basal insulin,並停掉 Amaryl 等容易低血糖的藥物,避免病人腎功能惡化或者感染控制後,出現低血糖情形。
* Total daily dose (TDD)