作者/講者: 江建昌 醫師
整理/校稿: Ian YC Chen, MD
上次校閱: 2018/06/03

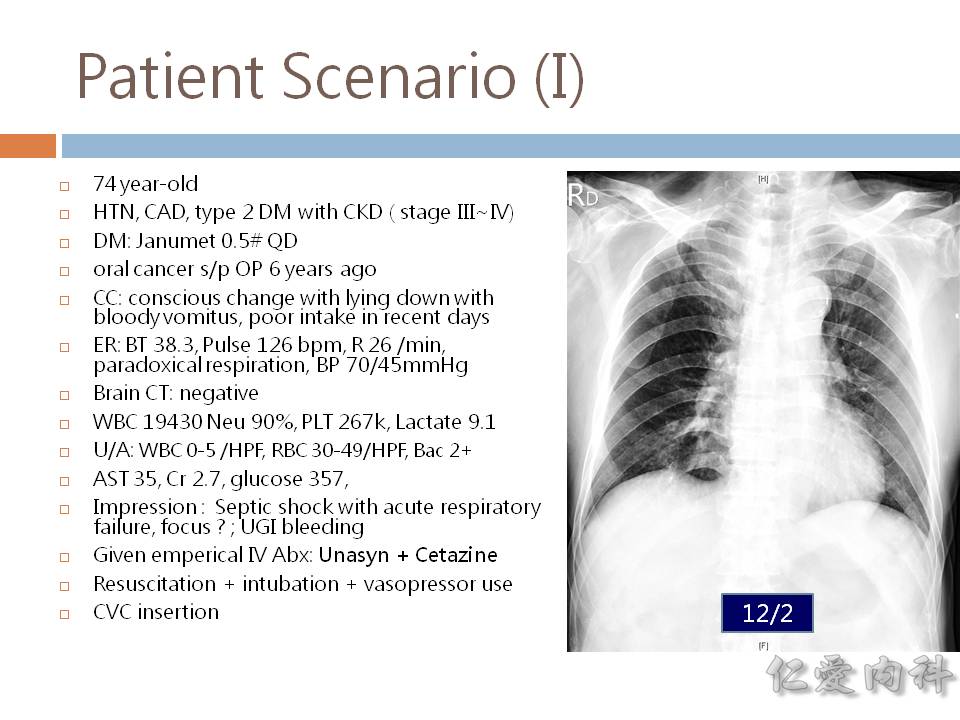






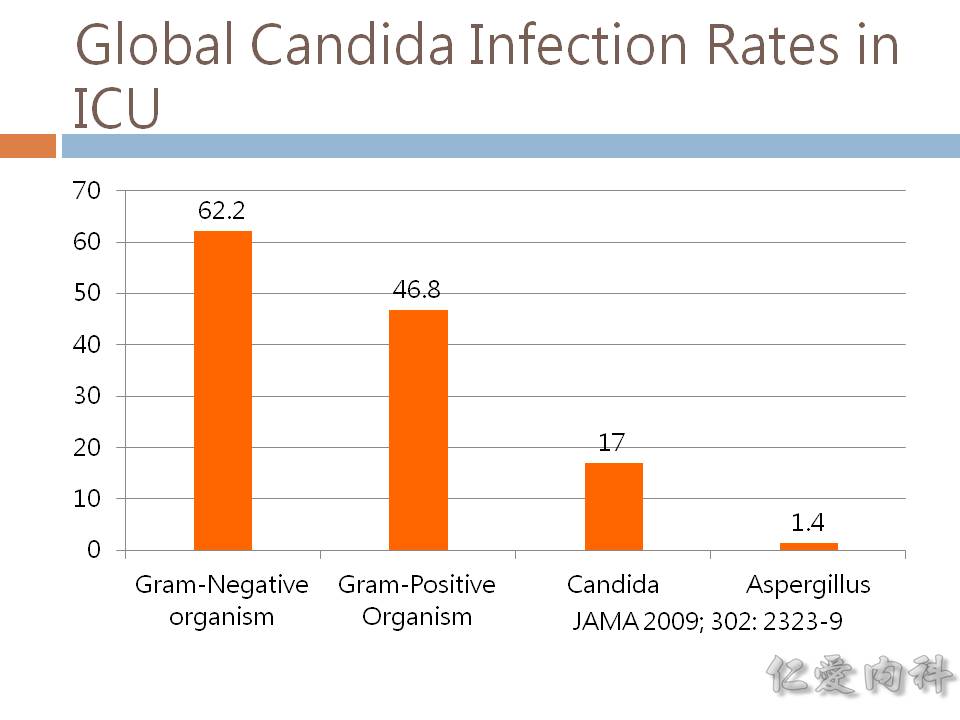
- 發表於 JAMA (2009) 針對 ICU 感染症排名的研究,檢體來自於尿、痰、傷口、血液、管路、CNS等,Gram-negative 為最大宗。

- 台灣近年來的 medical centers 的 ICUs 的感染症統計,整體第一位的致病原為 candida,在尿路、血液、手術部位則分別為第 1, 2, 3 位。
- Ian’s comment: 如果把所有的 Gram-negative 的細菌合併起來 (而不是個別排名),前篇 JAMA 的研究結果其實與台灣的統計結果差異性不大。
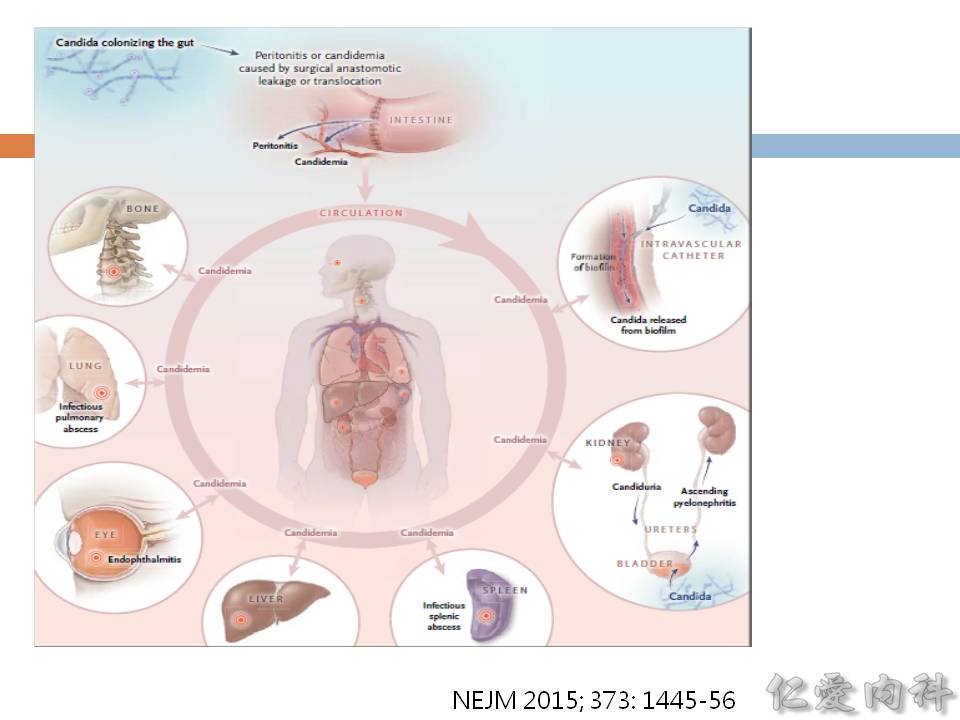
- 一般 Candida 感然的起始為腹部手術與 catheter 感染時形成的 biofilm,之後可以經由 candidemia 至全身各處。
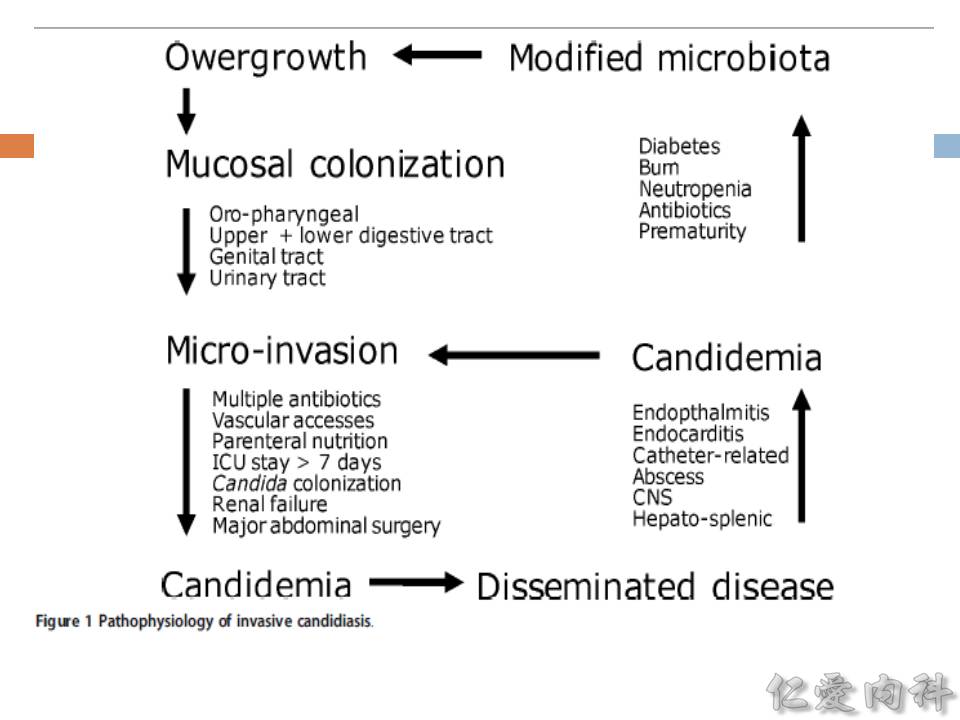
- 正常情況下,Candida 可以出現在腸胃道、泌尿生殖道、皮膚。當病人的 defence 被破壞 (例如接受腸胃道手術),且同時具有特定的 risk factors (eg, multiple antibiotics use, vascular accesses, parenteral nutrition, ICU stay > 7 days, candida colonization, renal failure, major abdominal surgery) 時,candida 便有機會從 micro-invasion 進展到 candidemia 甚至發展成 disseminated disease。
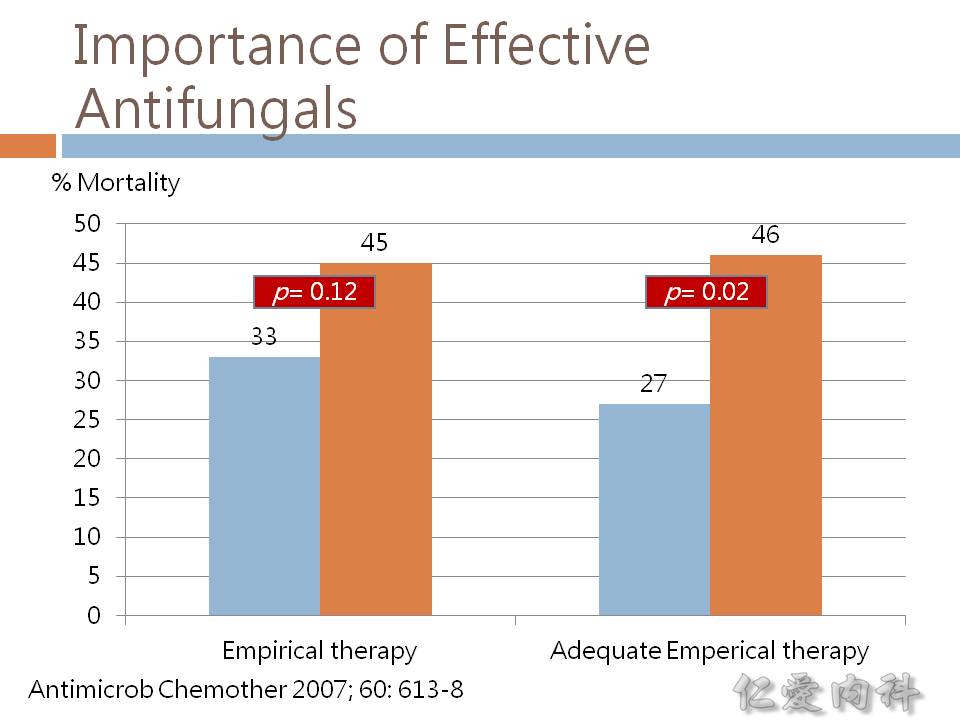
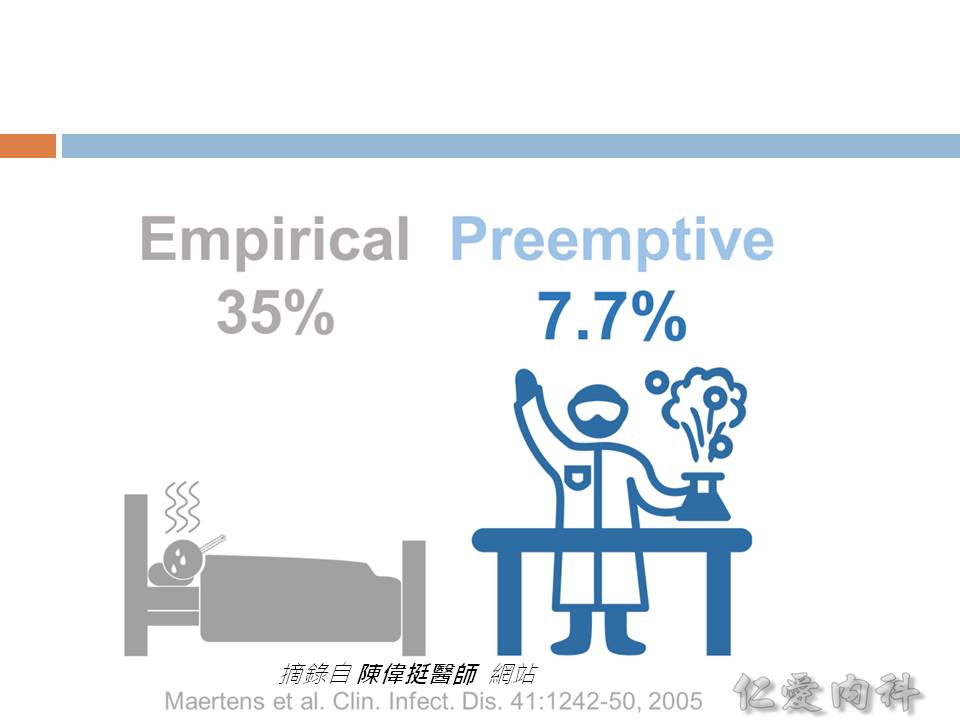
- Ian’s comment: 雖然 delay 使用有效對抗 Candida 的藥物會增加 candidemia 的死亡率 (如後述),但臨床上還是應該有經驗性用藥的依據,要具有宿主的特性 (eg, burn, diabetes, neutropenia…),加上有 risk factors (如上述)。
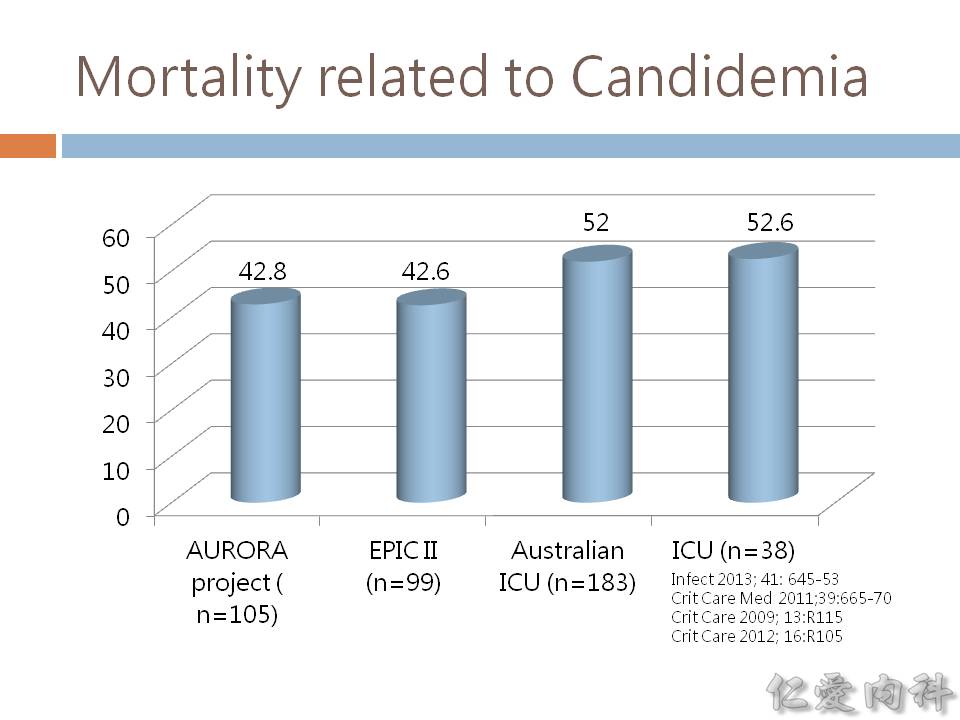
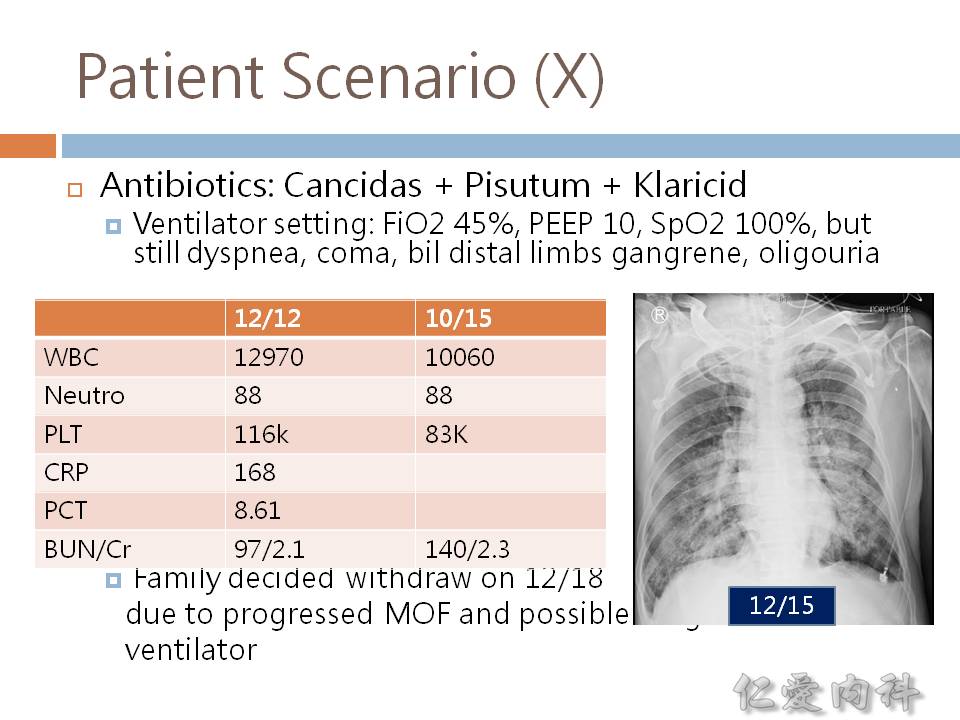
- 2009-2013 的統計結果:candidemia 的死亡率為 42.6%-52.6%。

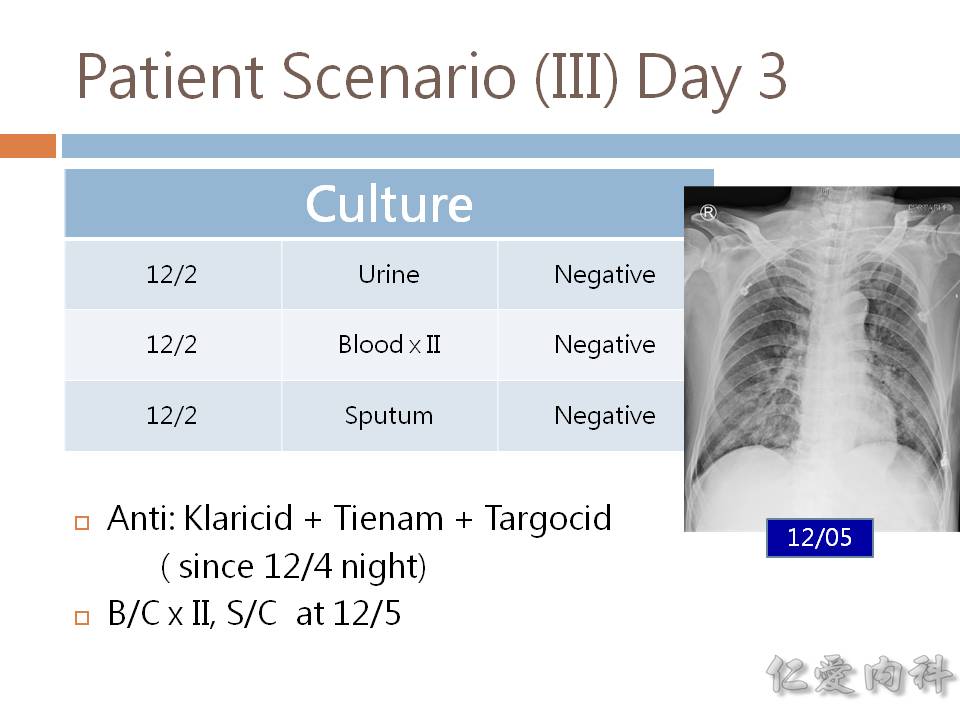
- Culture incubation time 非常長: 5 ~ 6 天。
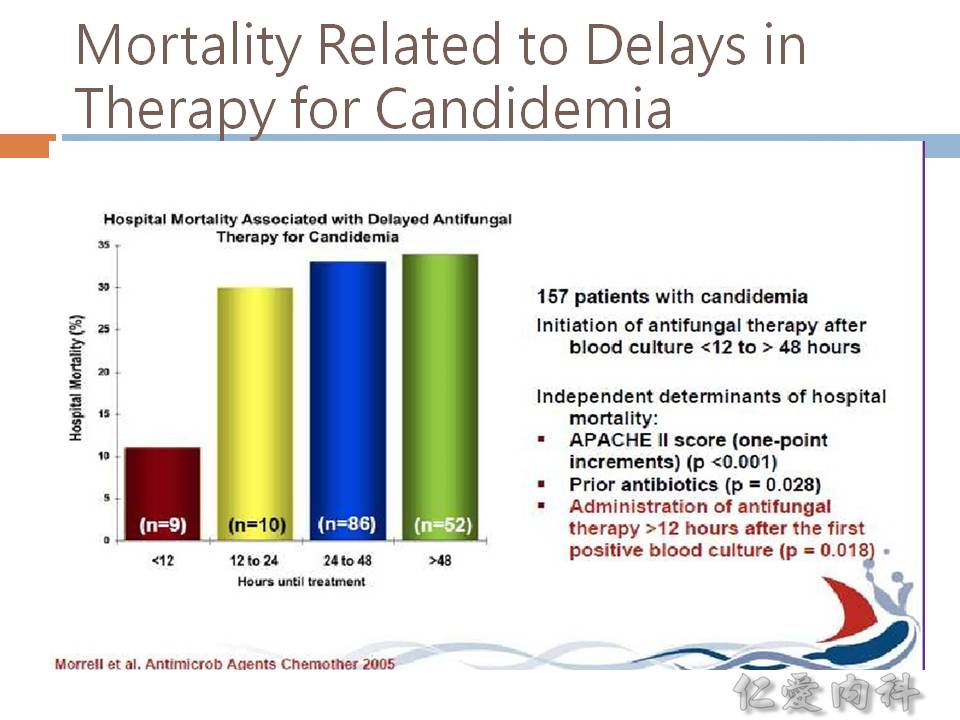
- 愈早 (< 12 hours) 正確使用 antifungal agents,死亡率當然是愈低。
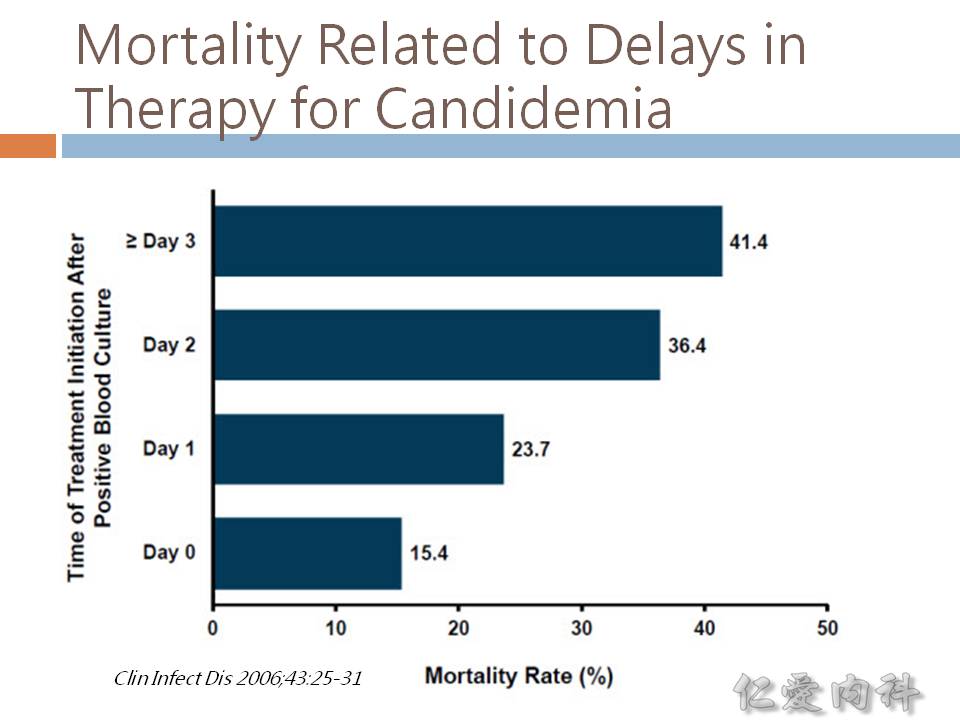
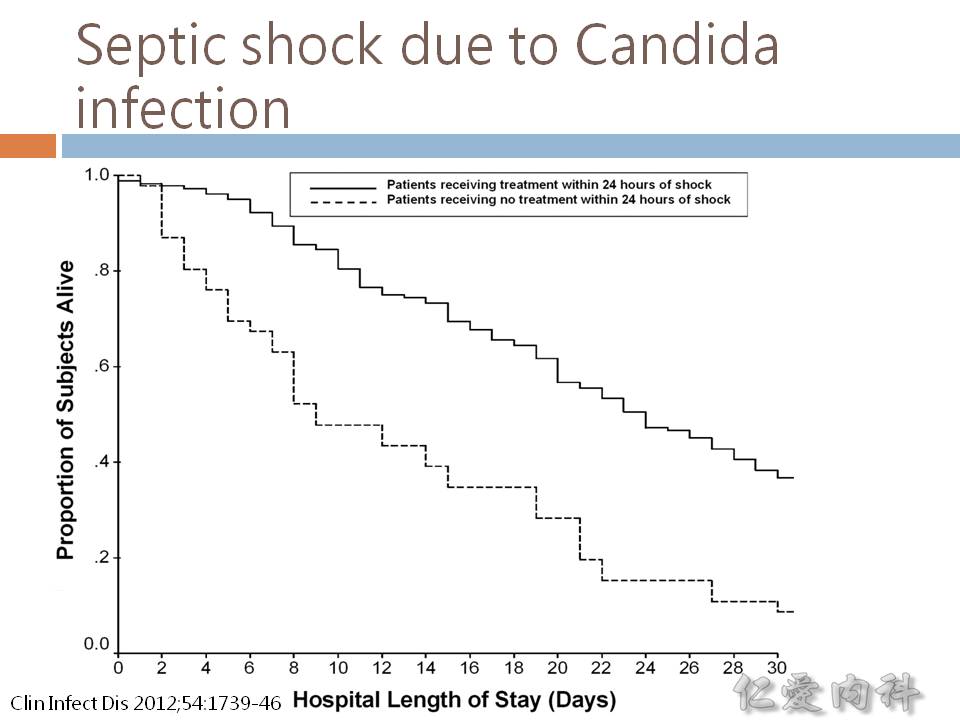

- 一個小時內給予正確抗微生物製劑。
- Ian’s comment: “all LIKELY pathogens (bacterial OR fungal OR viral)” (不是用 “AND”,表示不是強烈建議全部都用,還是應該要考慮臨床適應症決定是否用上 anti-fungal agents。)


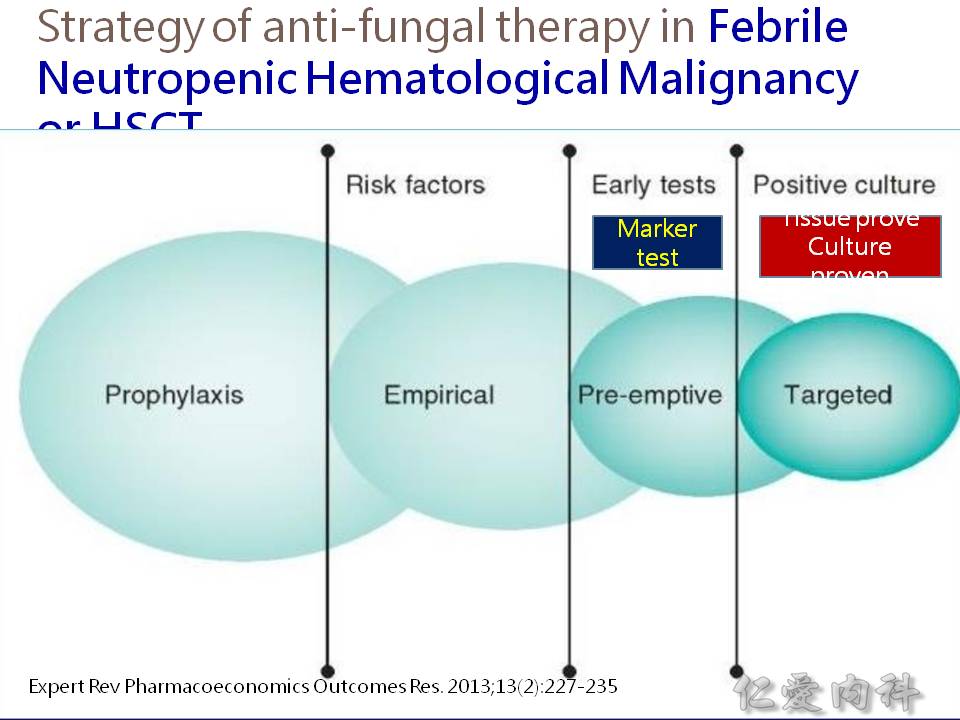
- 抗微生物製劑的給予有四種常見的邏輯:
- Prophylaxis: 有 high risk 的病人,沒有確切臨床證據 (例如培養陽性) 或症狀,直接給藥預防感染發生
- Preemptive therapy: 沒有感染症之症狀或表現,但是高度懷疑病人已經開始被感染或是預期將會被感染 (例如根據病人早期或先前之培養結果、血清微生物抗原/抗體之檢查結果、或是過去之病史) 而給予相對有效之抗微生物製劑
- Empirical therapy: 沒有確切臨床證據 (例如培養陽性),但是有臨床症狀或表現 (例如 leukocytosis, elevated procalcitonin level),直接依據過去臨床經驗之證據給予藥物對抗可能之致病原
- Directed therapy: 給藥原因是因為臨床上已有證據證實一個(或多個) 確定之病原存在且正在進展
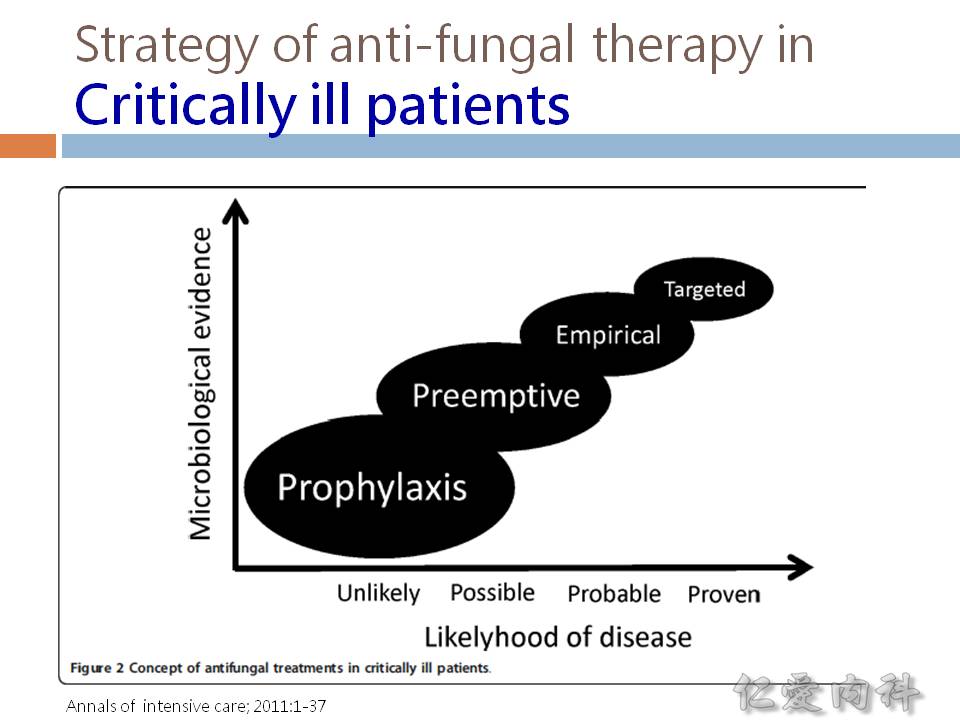
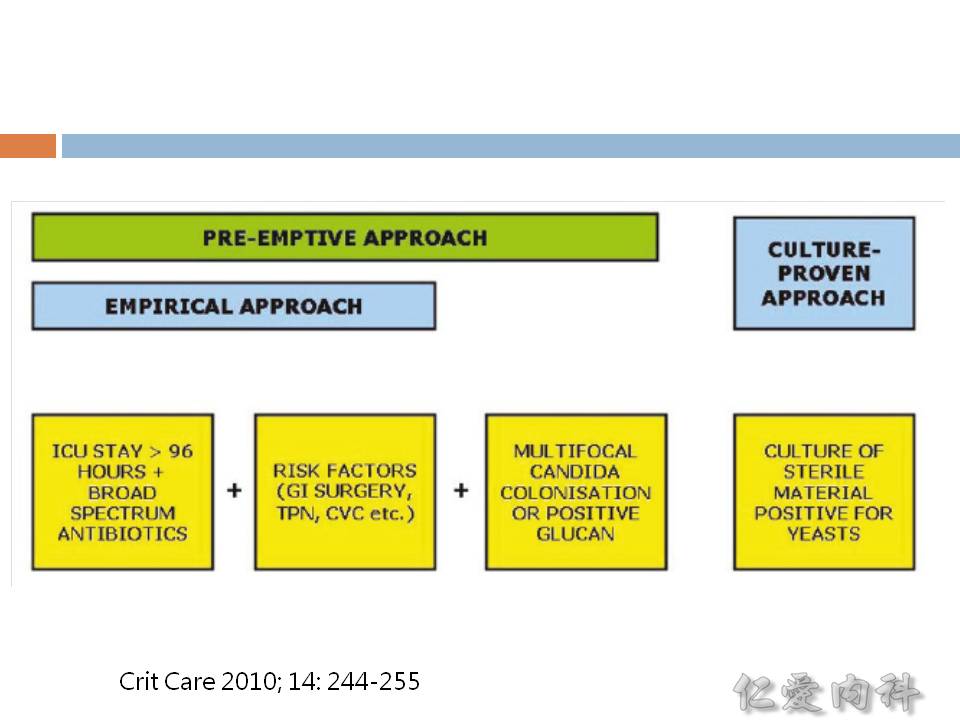
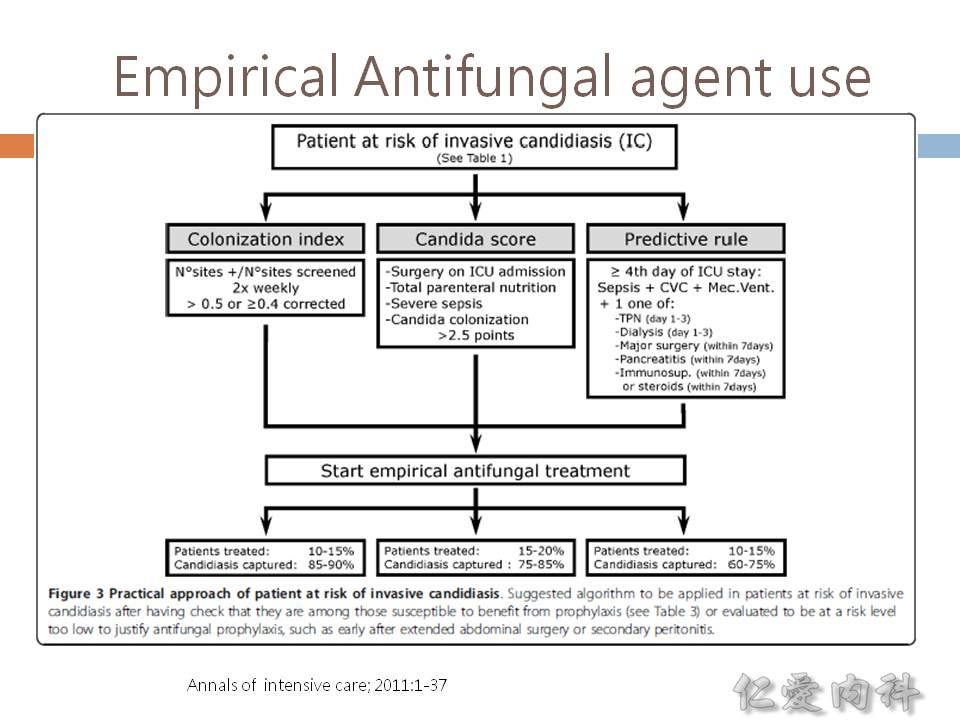
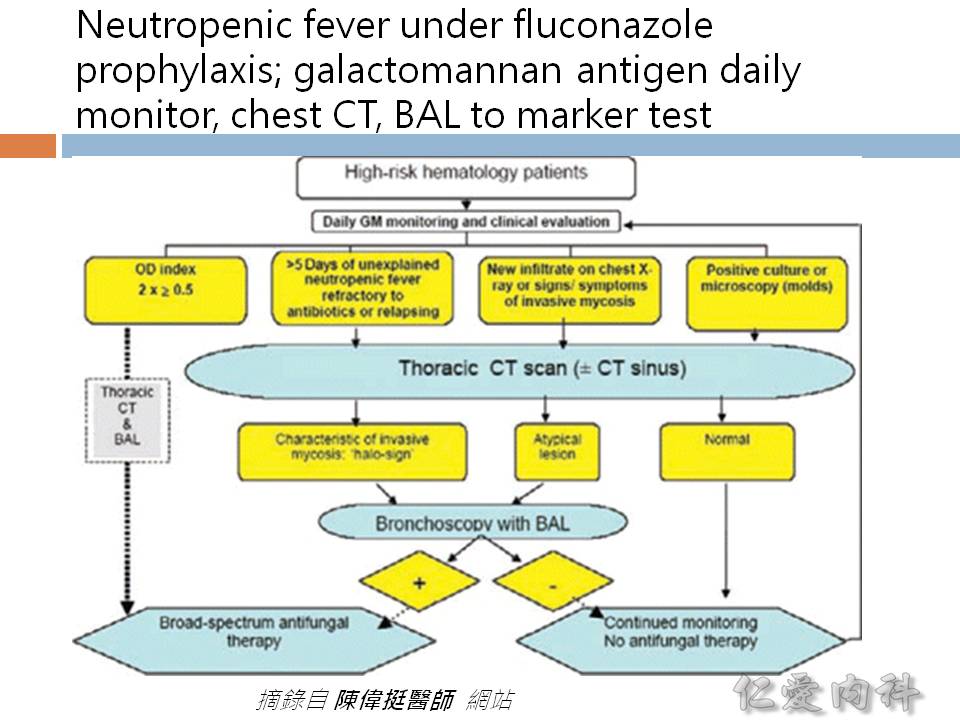
- Pre-emptive therapy against Candida ? (1) ICU stay > 96 hours & broad spectrum antibiotics; AND (2) risk factors [見下述]; AND (3) Multifocal Candida colonisation or positive glucan


- Risk factors for invasive fungal infection:
- immunocompromised patients (i.e., hematologic malignancy, human stem cell transplant)
- patients receiving immunosuppressive drugs
- advanced HIV infection
- intra-abdominal surgery
- central venous catheter
- parenteral nutrition
- broad-spectrum antibiotics
- dialysis
- colonization at sterile site (excluding urine)
- acute necrotizing pancreatitis
- burn unit patients
- trauma patients
- long-term corticosteroid use
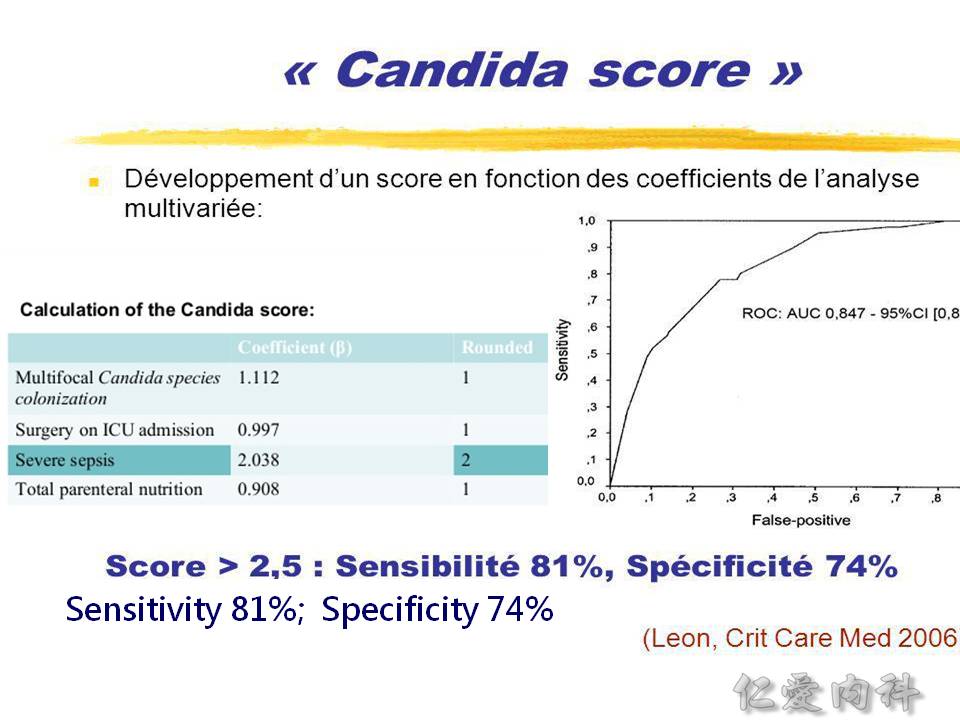
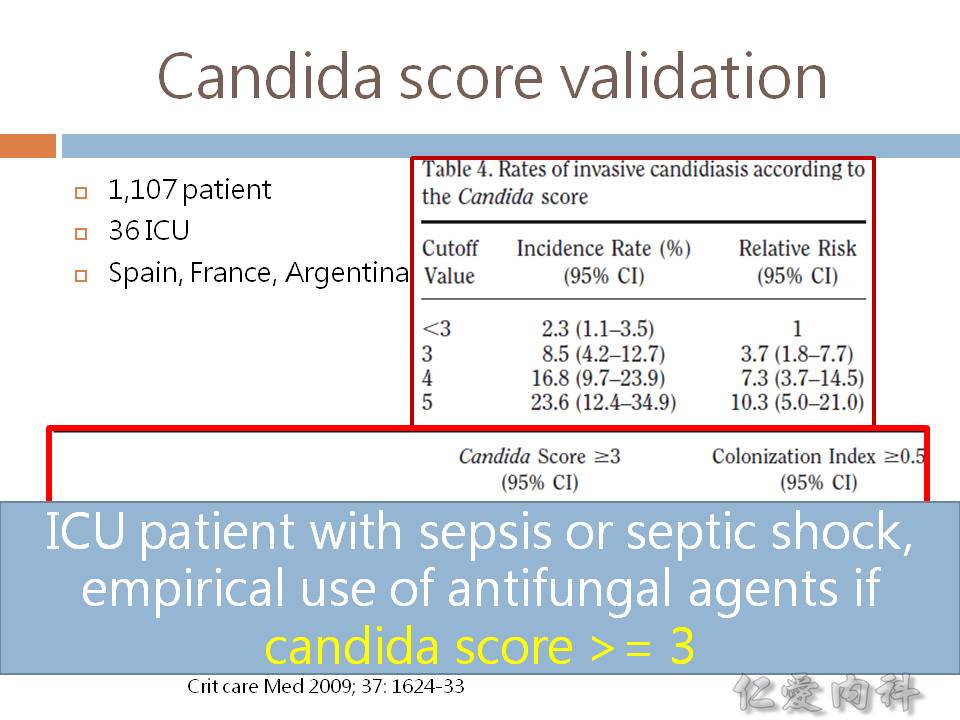


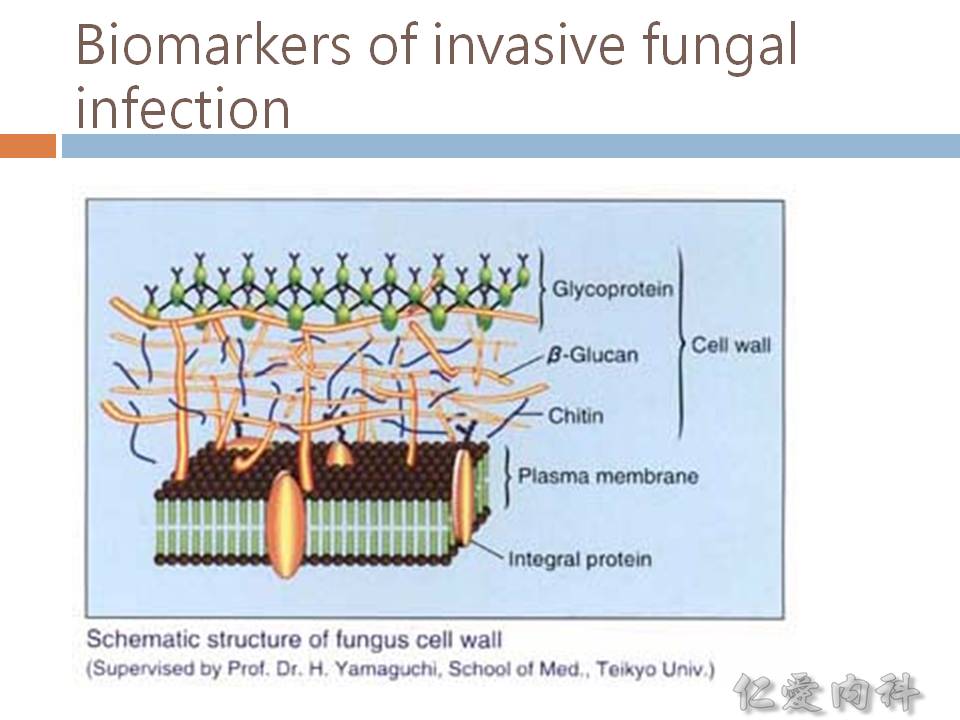

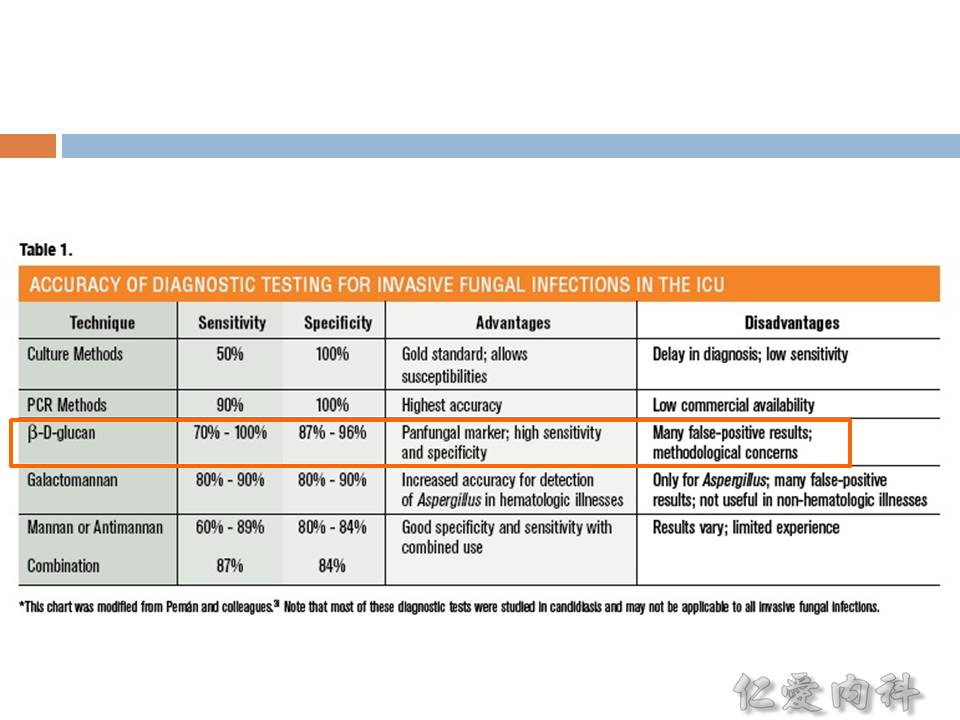
- (1,3)-beta-D-glucan assay 無法偵測 Cryptococcus 與 Blastomyces。







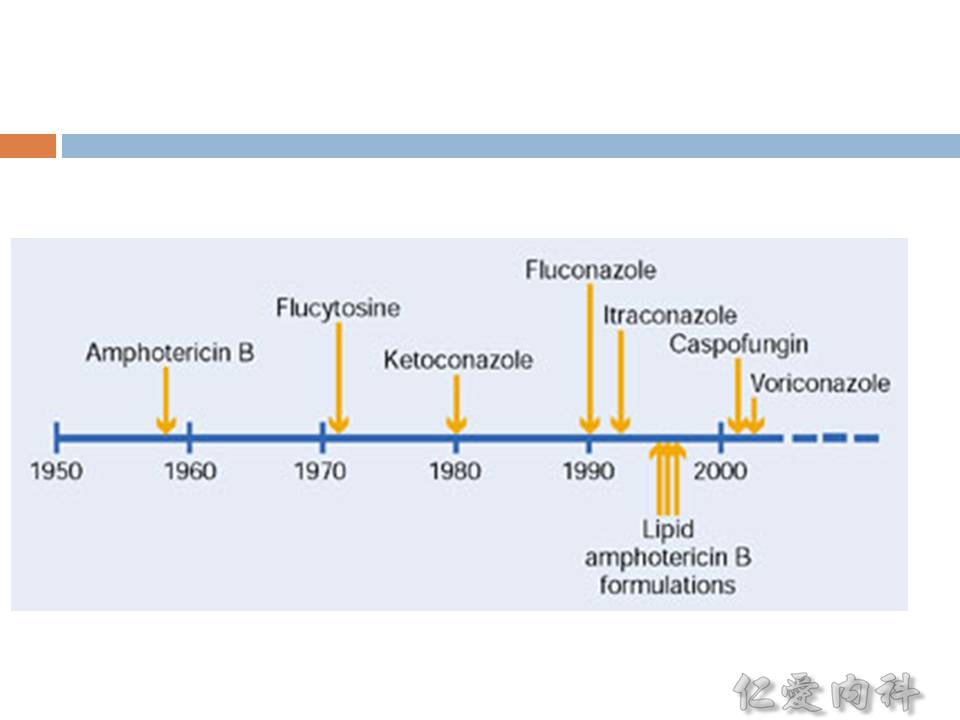
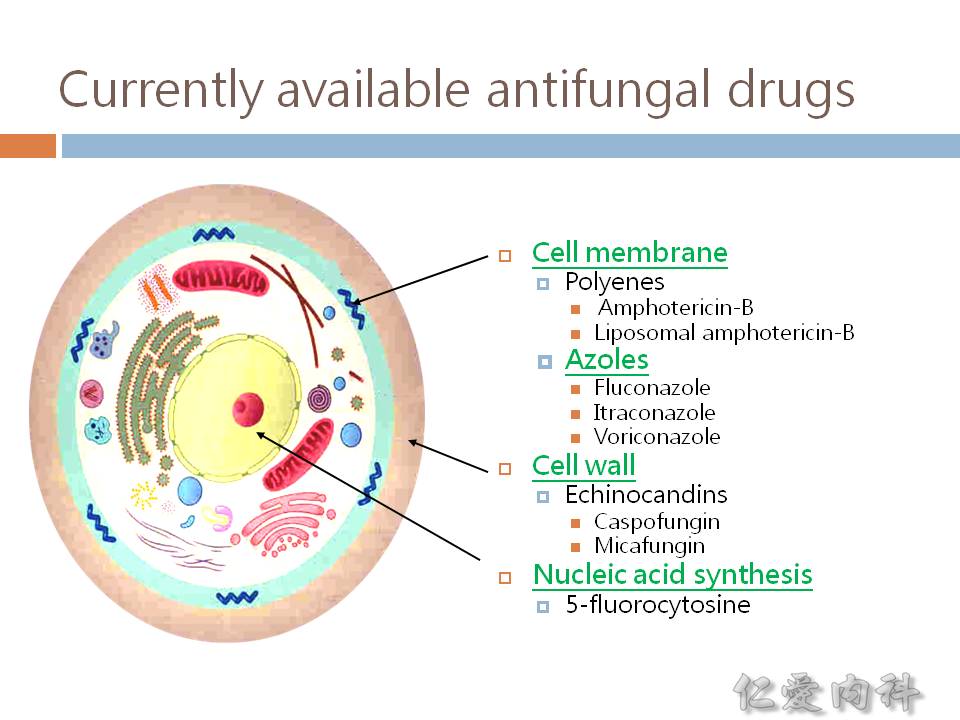
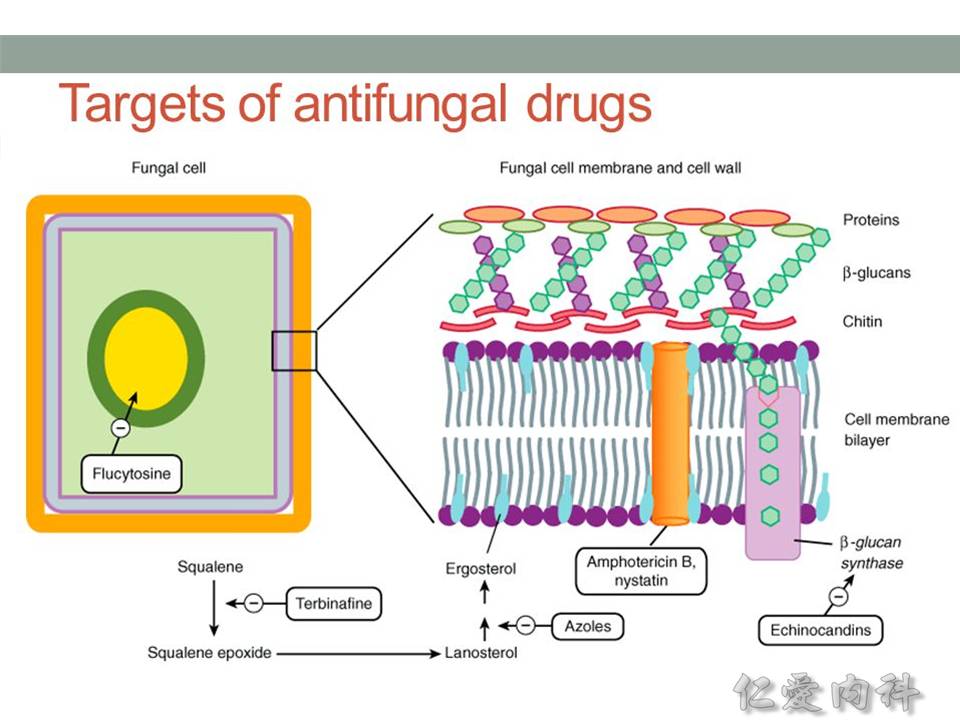
- azoles、amphotericin B, nystatin 干擾細胞膜合成
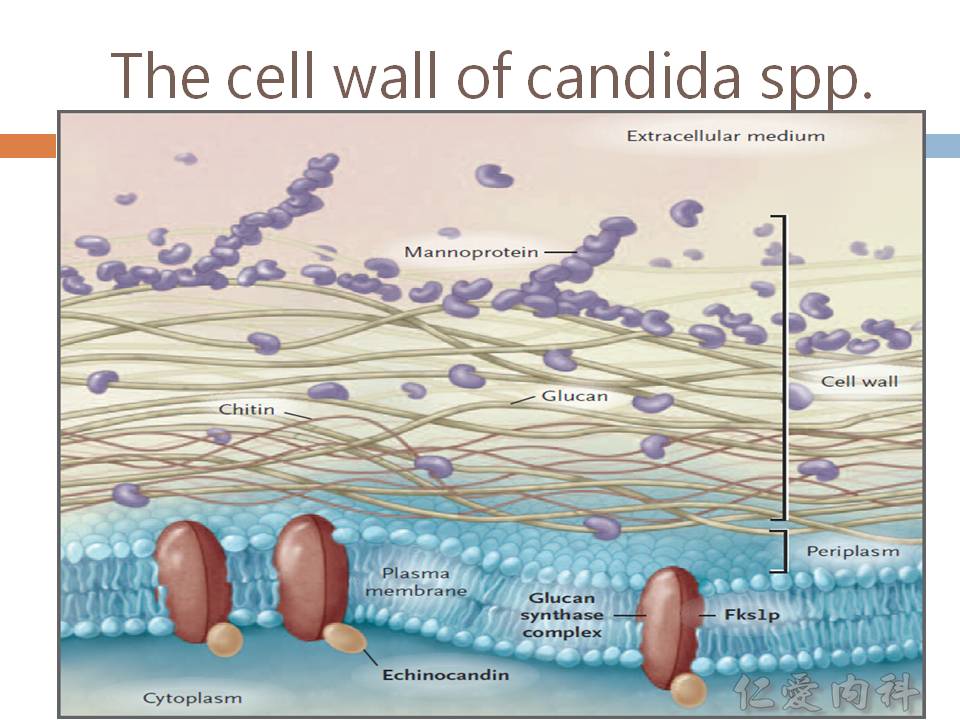
- echinocandins 干擾細胞壁 (抑制 beta-glucan synthase) 合成
- flucytosine 干擾核酸 (nucleic acid) 合成
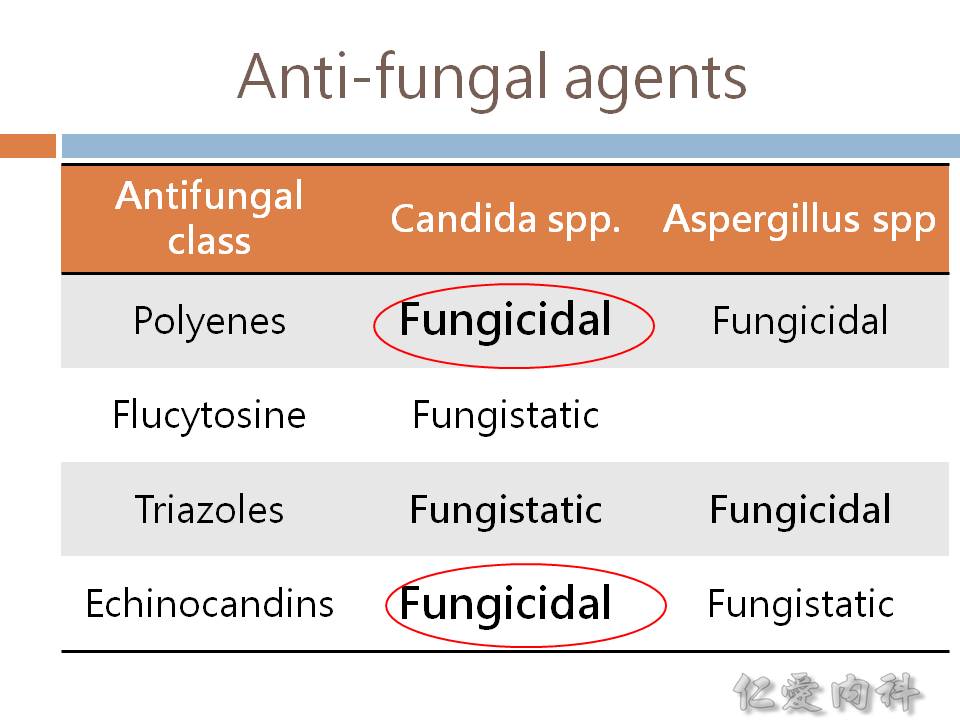
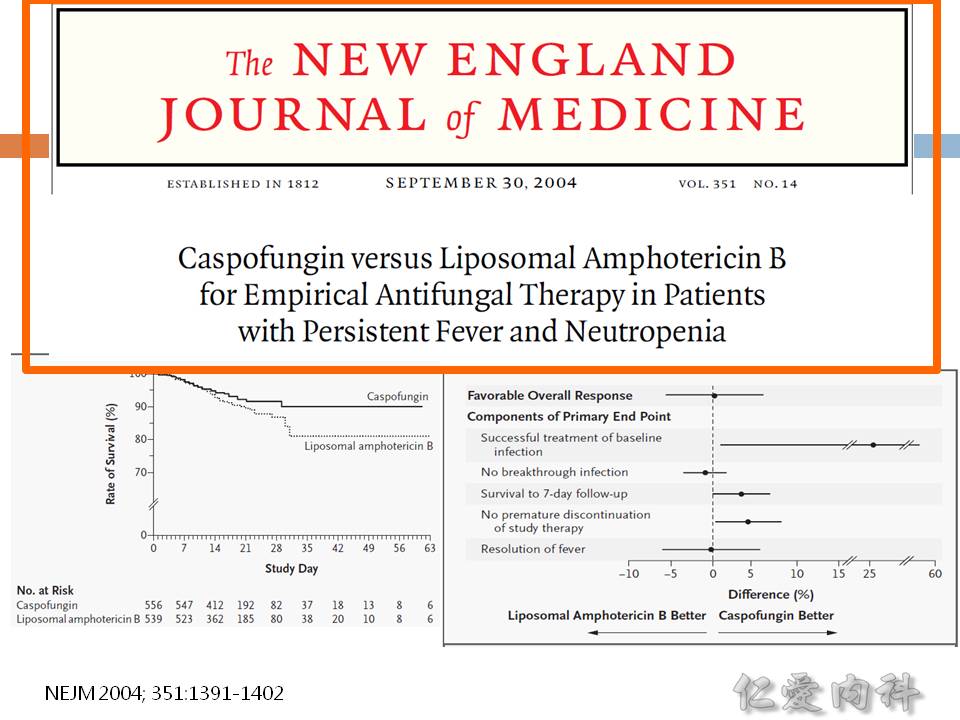
- Aspergillosis 選 azoles,Candidiasis 選 echinocandins
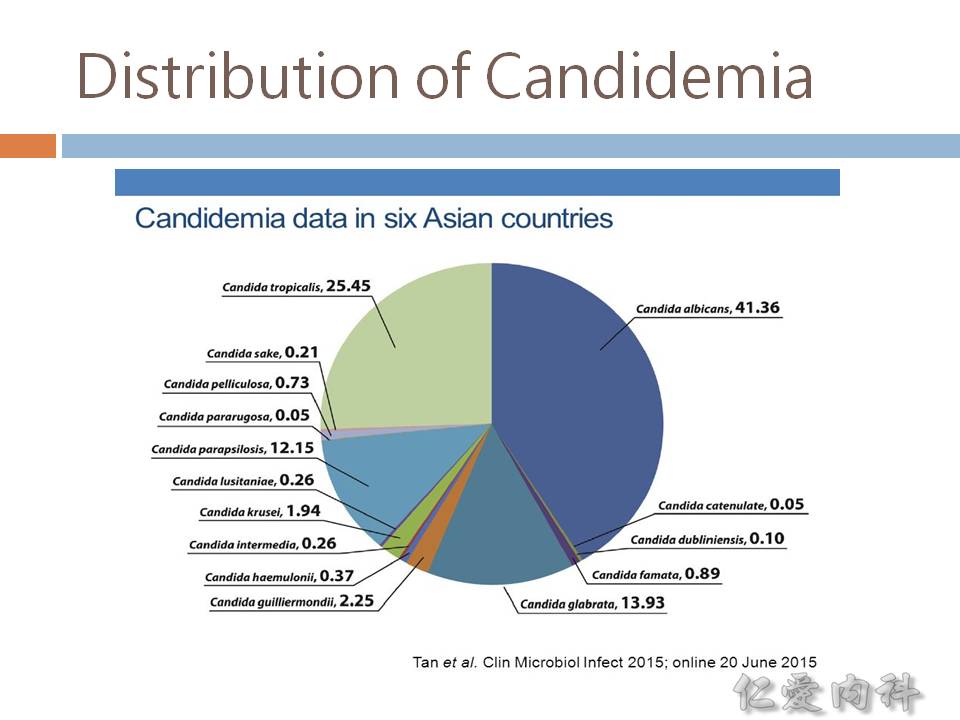
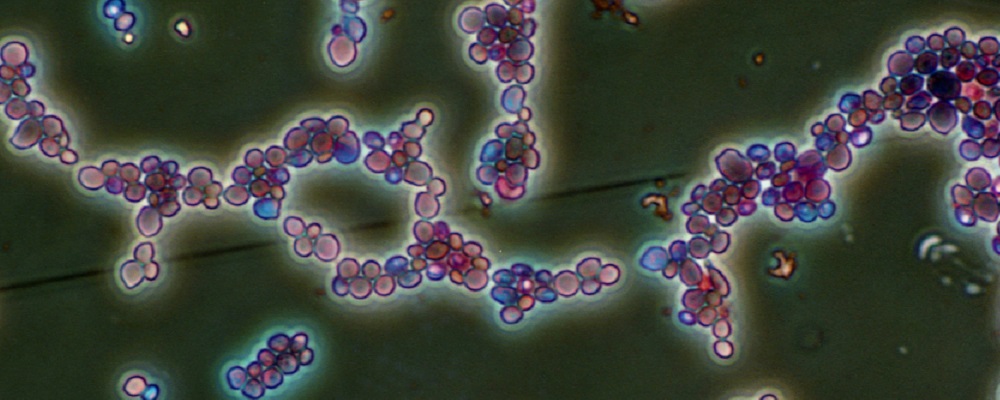
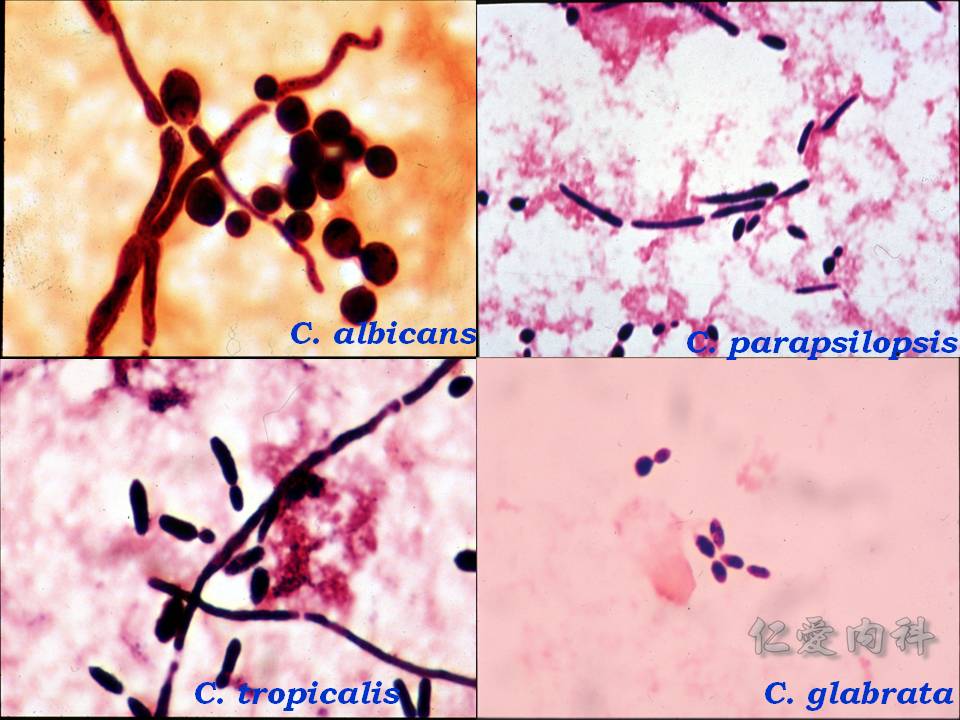
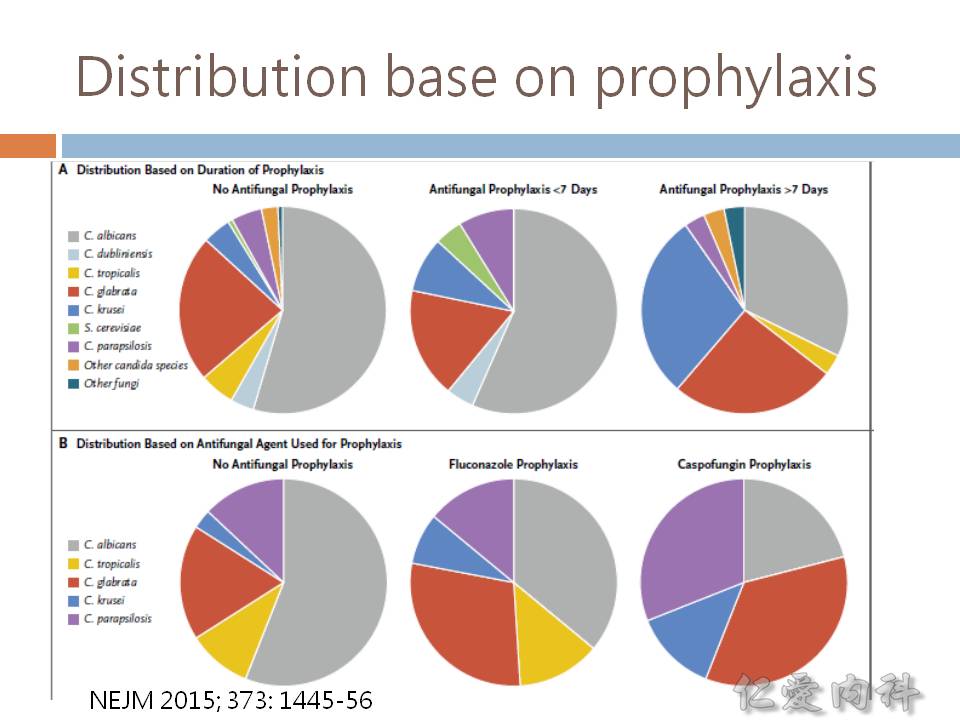
- Candida 的致病株主要是 C. albicans, C. tropicalis, C. glabrata, C. parapsilopsis。

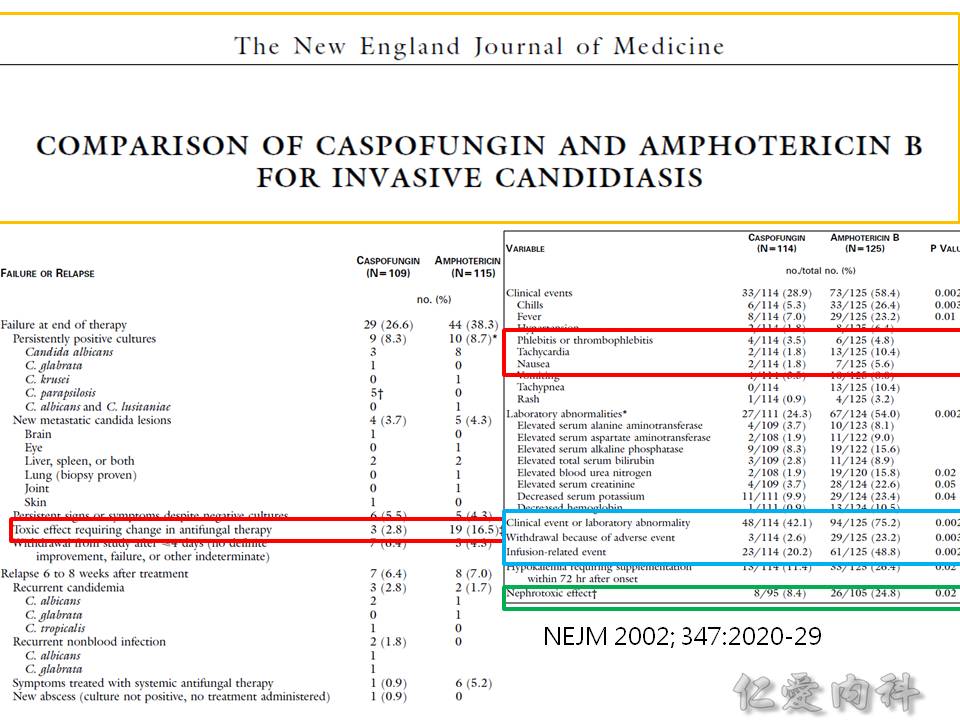
- Amphotericin B 的 side effects: 要追蹤 potassium, magnesium, hemoblogin, renal function levels。
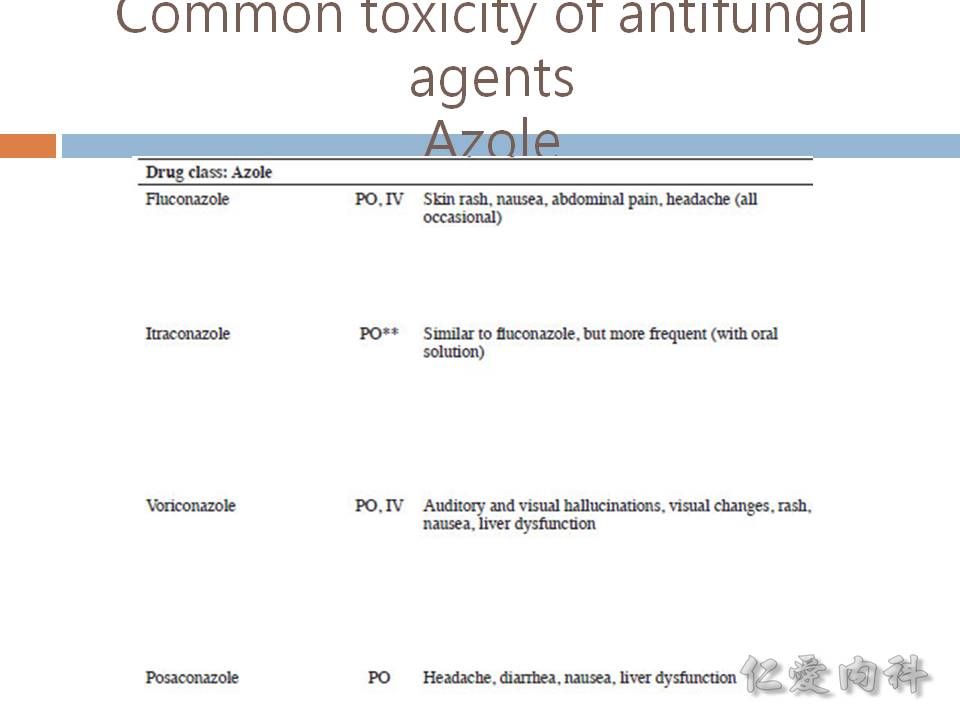
- Ian’s comment: azoles 的使用期間要追蹤肝功能之變化。Hepatitis 出現時或是 baseline 肝功能已經不佳者,應改用其他藥物或是選用 azoles 中不會影響肝功能者 (eg, isavuconazole)。

- caspofungin 也會影響肝功能。
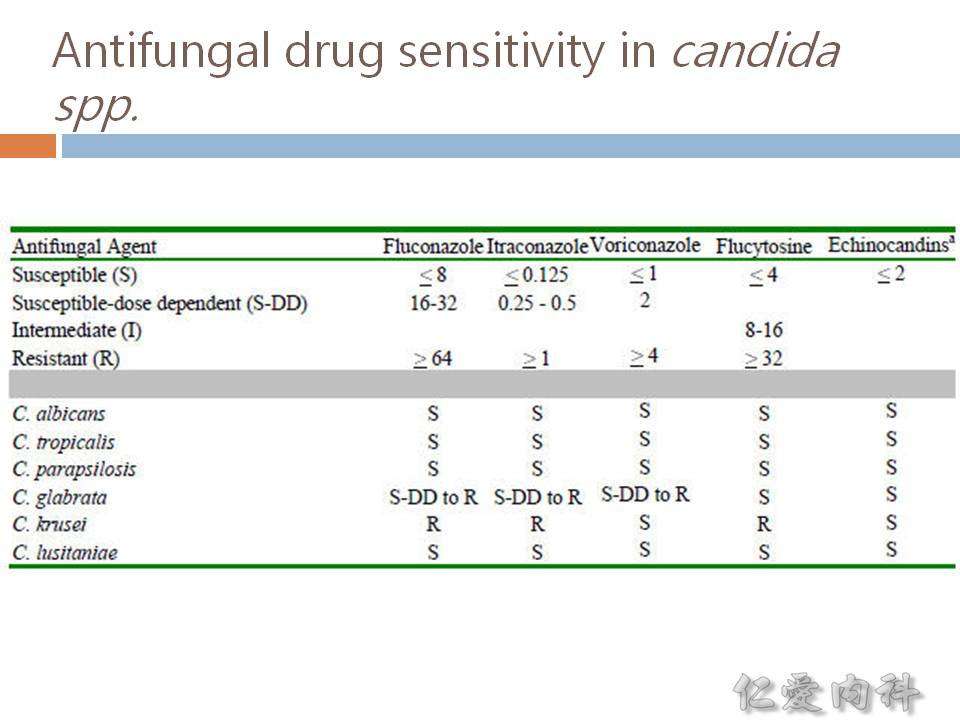
- C. krusei 必須要用到 triazoles 或 echinocandins 才有效;C. glabrata 需要提高劑量或使用 flucytocine 或 echinocandins。

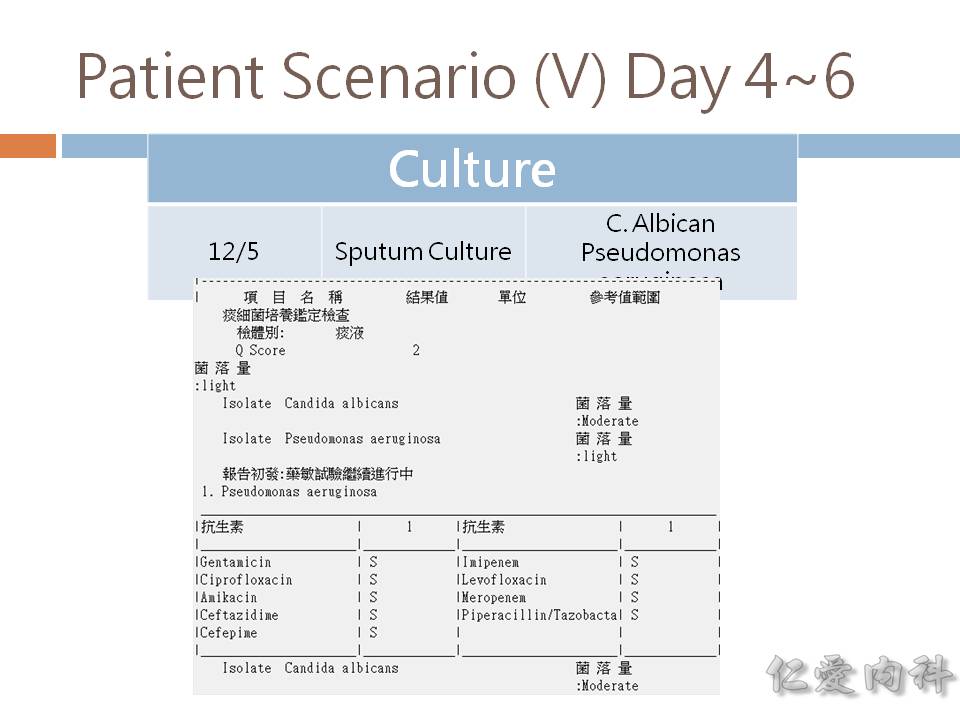
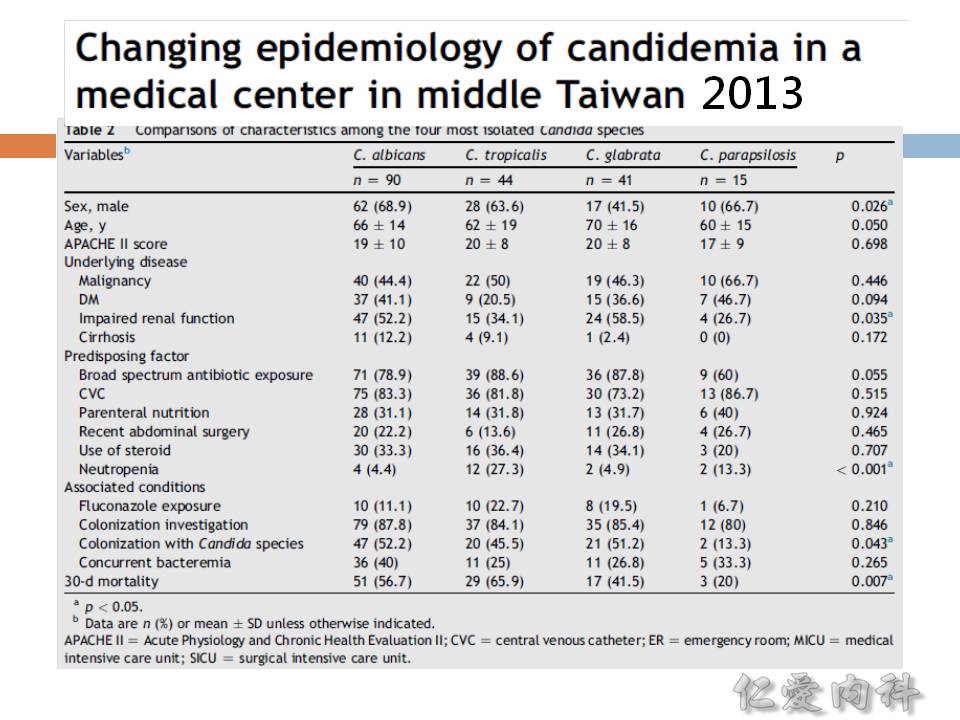
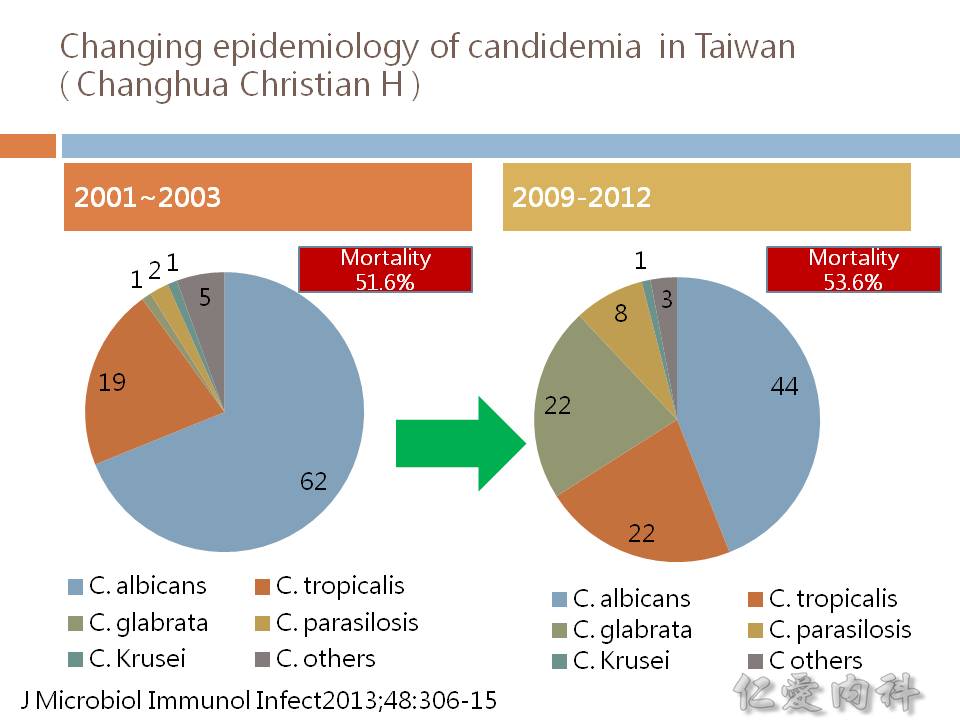
- 非 C. albicans 的念珠菌的檢出率有增加之趨勢:
- 如果病人有 catheters 或是接受 parenteral nutrition,感染 C. parapsilosis 的機會較高
- 如果病人有 cancer 且發生 neutropenia,感染 C. tropicalis 的機會較高
- 如果病人有使用過 azoles,感染 C. krusei 與 C. glabrata 的機會較高
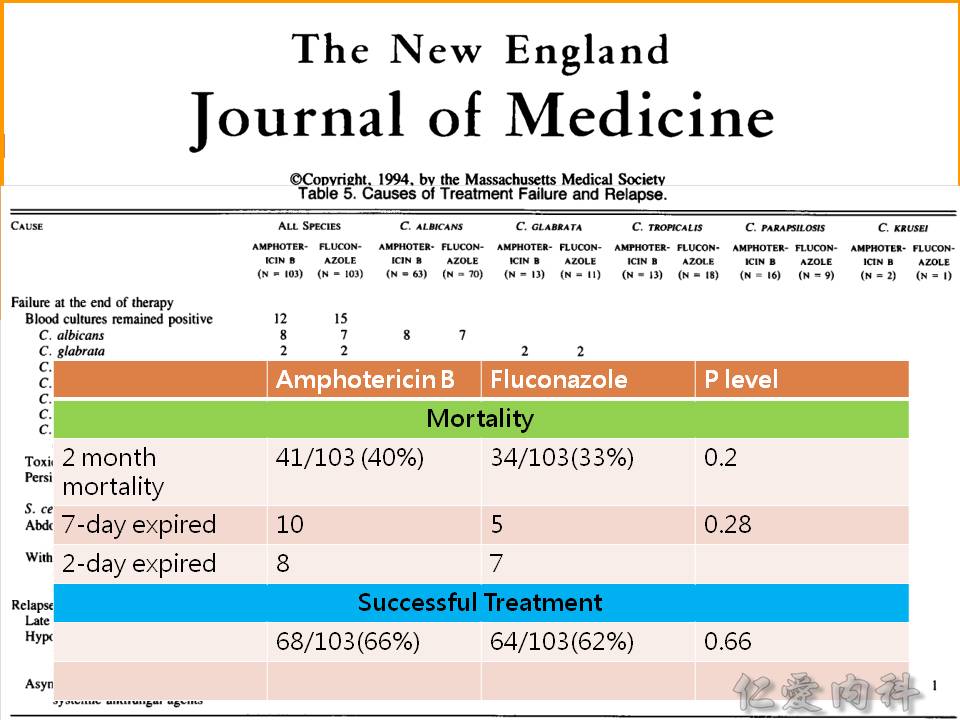
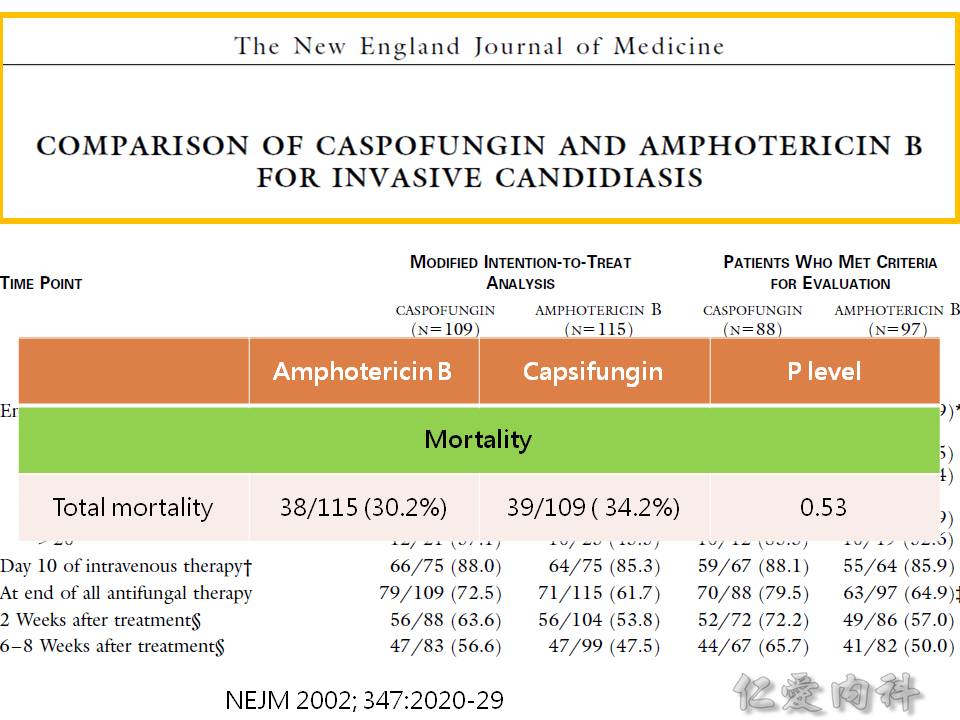




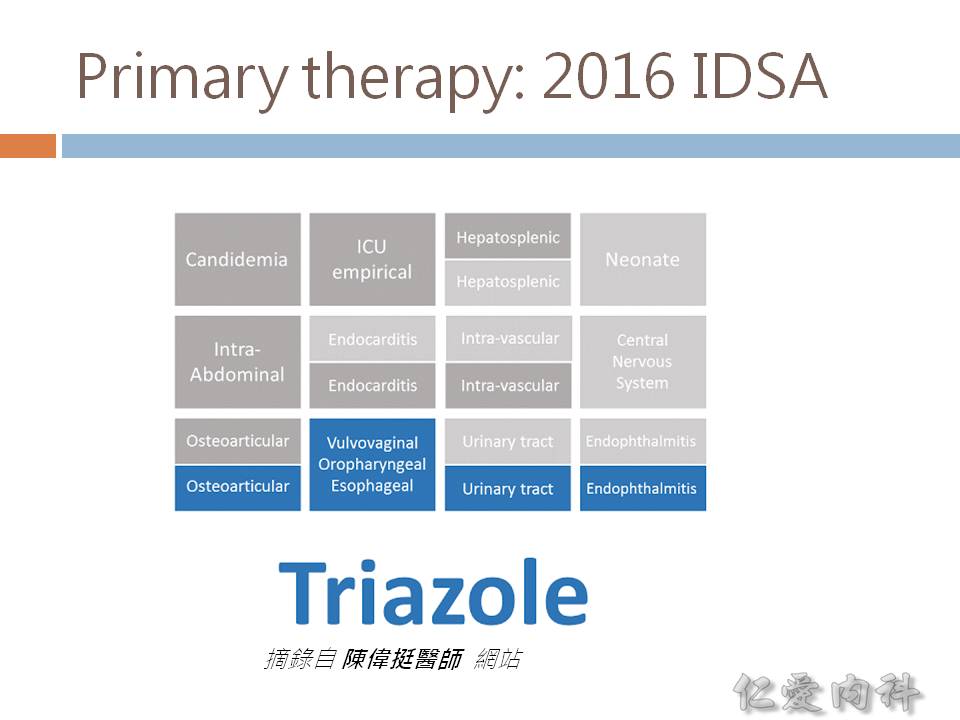
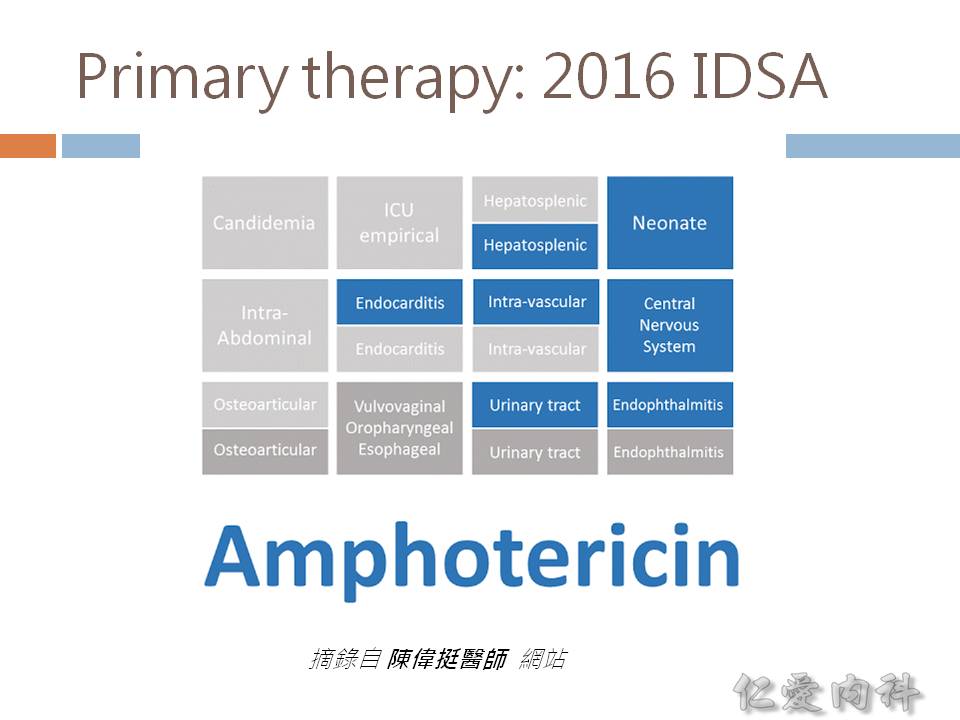
- 2016 IDSA 指引建議依據感染部位選擇藥物:
- 選擇 echinocandins:candidemia, ICU empirical therapy, liver and spleen, intra-abdominal infections, endocarditis, intra-vascular infections, osteoarticular infections
- 選擇 triazoles:osteoarticular infections, UTIs, endophthalmitis, vulvovaginal/oropharyngeal/esophageal infections (Ian’s comment: fluconazole 也是 triazole)
- 選擇 amphotericin:neonate, CNS, endophthalmitis, UTIs, liver and spleen, intra-vascular infections, endocarditis



- 建議天天培養,直到培養陰轉後,再繼續治療 14 天。

- neonatal patients and non-neutropenic adults:remove CVC

(Visited 4,097 times, 1 visits today)
